Медицински експерт на статията
Нови публикации
Белодробна хипертония
Последно прегледани: 12.07.2025

Цялото съдържание на iLive е медицински прегледано или е проверено, за да се гарантира възможно най-голяма точност.
Имаме строги насоки за снабдяване и само свързваме реномирани медийни сайтове, академични изследователски институции и, когато е възможно, медицински проучвания, които се разглеждат от специалисти. Имайте предвид, че номерата в скоби ([1], [2] и т.н.) са линкове към тези проучвания.
Ако смятате, че някое от съдържанието ни е неточно, остаряло или под съмнение, моля, изберете го и натиснете Ctrl + Enter.
Белодробната хипертония (пулмонална артериална хипертония) е повишаване на налягането в белодробната артериална система, което може да се дължи на повишаване на съпротивлението в белодробното съдово легло или на значително увеличаване на обема на белодробния кръвен поток. Тази патология е вторична в повечето случаи; когато причината е неизвестна, тя се нарича първична. При първична белодробна хипертония белодробните съдове се стесняват, хипертрофират и фиброзират.
Белодробната хипертония води до претоварване и недостатъчност на дясната камера. Симптомите на белодробна хипертония включват умора, задух при усилие, а понякога и дискомфорт в гърдите и припадък. Диагнозата се поставя чрез измерване на налягането в белодробната артерия. Лечението на белодробната хипертония включва вазодилататори и в някои тежки случаи белодробна трансплантация. Прогнозата обикновено е лоша, освен ако не се установи лечима причина.
Нормално налягането в белодробната артерия е:
- систолично - 23-26 mm Hg
- диастолично - 7-9 mm Hg
- средно -12-15 mm Hg
Според препоръките на СЗО, горната граница на нормата за систолично налягане в белодробната артерия е 30 mm Hg, диастолично - 15 mm Hg.
Причини белодробна хипертония
Белодробна хипертония възниква, когато средното белодробно артериално налягане е > 25 mmHg в покой или > 35 mmHg по време на физическо натоварване. Много състояния и лекарства причиняват белодробна хипертония. Първичната белодробна хипертония е белодробна хипертония при липса на такива причини. Резултатът обаче може да бъде подобен. Първичната белодробна хипертония е рядка, с честота от 1 до 2 души на милион.
Първичната белодробна хипертония засяга жените два пъти по-често от мъжете. Средната възраст при поставяне на диагнозата е 35 години. Заболяването може да бъде фамилно или спорадично; спорадичните случаи са приблизително 10 пъти по-чести. Повечето фамилни случаи имат мутации в гена за костен морфогенетичен протеинов рецептор тип 2 (BMPR2), член на семейството на рецепторите за трансформиращ растежен фактор (TGF)-бета. Приблизително 20% от спорадичните случаи също имат мутации в BMPR2. Много хора с първична белодробна хипертония имат повишени нива на ангиопротеин 1; ангиопротеин 1 изглежда потиска BMPR1A, протеин, свързан с BMPR2, и може да стимулира производството на серотонин и пролиферацията на ендотелни гладкомускулни клетки. Други възможни свързани фактори включват нарушения на транспорта на серотонин и инфекция с човешки херпесен вирус 8.
Първичната белодробна хипертония се характеризира с променлива вазоконстрикция, хипертрофия на гладката мускулатура и ремоделиране на съдовата стена. Смята се, че вазоконстрикцията се дължи на повишена активност на тромбоксан и ендотелин 1 (вазоконстриктори), от една страна, и намалена активност на простациклин и азотен оксид (вазодилататори), от друга. Повишеното белодробно съдово налягане, което възниква поради съдова обструкция, влошава ендотелното увреждане. Увреждането активира коагулацията на интималната повърхност, което може да влоши хипертонията. Това може да бъде улеснено и от тромботична коагулопатия, дължаща се на повишени нива на инхибитор на плазминогенния активатор тип 1 и фибринопептид А и намалена активност на тъканния плазминогенен активатор. Фокалната коагулация на ендотелната повърхност не трябва да се бърка с хроничната тромбоемболична белодробна артериална хипертония, която се причинява от организирани белодробни тромбоемболи.
В крайна сметка, при повечето пациенти, първичната белодробна хипертония води до хипертрофия на дясната камера с дилатация и деснокамерна недостатъчност.
Причините за белодробна хипертония са представени в класификацията.
 [ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ]
[ 4 ], [ 5 ], [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ]
Етиологична класификация на белодробната хипертония
Левокамерна недостатъчност
- Исхемична болест на сърцето.
- Артериална хипертония.
- Дефекти на аортната клапа, коарктация на аортата.
- Митрална регургитация.
- Кардиомиопатия.
- Миокардит.
Повишено налягане в лявото предсърдие
- Митрална стеноза.
- Тумор или тромбоза на лявото предсърдие.
- Триатриално сърце, суправентрикуларен митрален пръстен.
Запушване на белодробните вени
- Медиастинална фиброза.
- Белодробна венозна тромбоза.
Паренхимни белодробни заболявания
- Хронични обструктивни белодробни заболявания.
- Интерстициални белодробни заболявания (дисеминирани процеси в белите дробове).
- Остро тежко белодробно увреждане:
- синдром на респираторен дистрес при възрастни;
- тежък дифузен пневмонит.
Заболявания на белодробната артериална система
- Първична белодробна хипертония.
- Рецидивираща или масивна белодробна емболия.
- Тромбоза in situ на белодробната артерия.
- Системен васкулит.
- Дистална стеноза на белодробната артерия.
- Повишен белодробен кръвен поток:
- вроден сърдечен дефект с ляво-дясно шунтиране (дефект на камерната септума, дефект на предсърдната септума);
- отворен дуктус артериозус.
- Белодробна хипертония, предизвикана от лекарства и храна.
Белодробна хипертония при новородени
- Запазено фетално кръвообращение.
- Болест на хиалинната мембрана.
- Диафрагмална херния.
- Аспирация на меконий.
Хипоксия и/или хиперкапния
- Живеейки във високопланински райони.
- Обструкция на горните дихателни пътища:
- уголемени сливици;
- синдром на обструктивна сънна апнея.
- Синдром на хиповентилация при затлъстяване (синдром на Пикуик).
- Първична алвеоларна хиповентилация.
Много автори считат за уместно да класифицират белодробната хипертония в зависимост от времето на нейното развитие и да разграничат остра и хронична форма.
Причини за остра белодробна хипертония
- БЕ или тромбоза in situ в белодробната артериална система.
- Остра левокамерна недостатъчност от всякакъв произход.
- Астматичен статус.
- Синдром на респираторен дистрес.
Причини за хронична белодробна хипертония
- Повишен белодробен кръвен поток.
- Дефект на камерната преграда.
- Дефект на предсърдната септума.
- Отворен артериален дуктус.
- Повишено налягане в лявото предсърдие.
- Дефекти на митралната клапа.
- Миксома или тромб на лявото предсърдие.
- Хронична левокамерна недостатъчност от всякакъв произход.
- Повишено съпротивление в белодробната артериална система.
- Хипоксичен генезис (хронични обструктивни белодробни заболявания, хипоксия на голяма надморска височина, синдром на хиповентилация).
- Обструктивен генезис (рецидивираща белодробна емболия, влияние на фармакологични агенти, първична белодробна хипертония, дифузни заболявания на съединителната тъкан, системен васкулит, вено-оклузивна болест).
Симптоми белодробна хипертония
Първите клинични симптоми на белодробна хипертония се появяват, когато кръвното налягане в белодробната артерия се увеличи 2 или повече пъти в сравнение с нормата.
Основните субективни прояви на белодробна хипертония са практически еднакви при всички етиологични форми на този синдром. Пациентите са обезпокоени от:
- задух (най-ранното и най-често оплакване на пациентите) първоначално по време на физическо натоварване, а по-късно и в покой;
- слабост, повишена умора;
- припадък (причинен от хипоксия на мозъка, най-типичен за първична белодробна хипертония);
- болка в сърдечната област с постоянен характер (при 10-50% от пациентите, независимо от етиологията на белодробната хипертония); причинена от относителна коронарна недостатъчност поради тежка хипертрофия на миокарда на дясната камера;
- хемоптизата е често срещан симптом на белодробна хипертония, особено при значително повишаване на налягането в белодробната артерия;
- дрезгавост на гласа (наблюдава се при 6-8% от пациентите и е причинена от компресия на левия рецидивиращ нерв от значително разширена белодробна артерия);
- болка в областта на черния дроб и подуване на стъпалата и пищялите (тези симптоми се появяват с развитието на белодробна сърдечна недостатъчност при пациенти с белодробна хипертония).
Прогресивна диспнея при усилие и лесна уморяемост са налице в почти всички случаи. Диспнеята може да бъде придружена от нетипичен дискомфорт в гърдите и замаяност или световъртеж при усилие. Тези симптоми на белодробна хипертония са причинени предимно от недостатъчен сърдечен дебит. Феноменът на Рейно се среща при приблизително 10% от пациентите с първична белодробна хипертония, от които 99% са жени. Хемоптизата е рядка, но може да бъде фатална; дисфонията, дължаща се на компресия на рекурентния ларингеален нерв от разширена белодробна артерия (синдром на Ортнер), също е рядка.
В напреднали случаи, симптомите на белодробна хипертония могат да включват дясната камерна дифузия, дифузен втори сърдечен тон (S2) с акцентиран белодробен компонент на S (P), щракване на белодробното изтласкване, дясната камера трети сърдечен тон (S3) и раздуване на югуларните вени. Застойът на черния дроб и периферният оток са чести в напредналите стадии.
Портопулмонална хипертония
Портопулмоналната хипертония е тежка белодробна артериална хипертония с портална хипертония при пациенти без вторични причини.
Белодробна хипертония се среща при пациенти с различни състояния, които водят до портална хипертония със или без цироза. Портопулмоналната хипертония е по-рядка от хепатопулмоналния синдром при пациенти с хронично чернодробно заболяване (3,5-12%).
Първите симптоми са задух и умора, а могат да се появят и болка в гърдите и хемоптиза. Пациентите имат физикални находки и ЕКГ промени, характерни за белодробна хипертония; могат да се развият признаци на белодробно сърце (пулсация на югуларна вена, оток). Трикуспидална регургитация е често срещана. Диагнозата се подозира въз основа на ехокардиография и се потвърждава чрез катетеризация на дясното сърце.
Лечение - терапия на първична белодробна хипертония, с изключение на хепатотоксични лекарства. При някои пациенти вазодилататорната терапия е ефективна. Резултатът се определя от основната чернодробна патология. Портопулмоналната хипертония е относително противопоказание за чернодробна трансплантация поради повишения риск от усложнения и смъртност. След трансплантация, някои пациенти с умерена белодробна хипертония изпитват обратимост на патологията.
Къде боли?
Какво те притеснява?
Диагностика белодробна хипертония
Обективният преглед разкрива цианоза, а при продължителна белодробна хипертония дисталните фаланги на пръстите придобиват формата на „барабанни клечки“, а ноктите – на „часовникови очила“.
Аускултацията на сърцето разкрива характерни признаци на белодробна хипертония - акцентуация (често разцепване) на втория тон над a.pulmonalis; систоличен шум над областта на мечовидния израстък, засилващ се при вдишване (симптом на Риверо-Корвало) - признак на относителна недостатъчност на трикуспидалната клапа, образувана във връзка с изразена хипертрофия на миокарда на дясната камера; в по-късните стадии на белодробна хипертония може да се открие диастоличен шум във второто междуребрено пространство отляво (над a.pulmonalis), причинен от относителна недостатъчност на белодробната артериална клапа със значителното ѝ разширяване (шум на Греъм-Стил).
Перкусията на сърцето обикновено не разкрива симптоми, патогномонични за белодробна хипертония. Рядко е възможно да се открие разширяване на границата на съдовата тъпота във второто междуребрено пространство отляво (поради разширяване на белодробната артерия) и изместване на дясната граница на сърцето навън от дясната парастернална линия поради хипертрофия на миокарда на дясната камера.
Патогномонични за белодробна хипертония са: хипертрофия на дясната камера и дясното предсърдие, както и признаци, показващи повишаване на налягането в белодробната артерия.
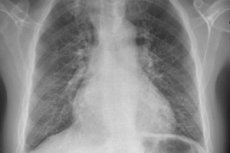
За откриване на тези симптоми се използват следните методи: рентгенография на гръдния кош, ЕКГ, ехокардиография, катетеризация на дясното сърце с измерване на налягането в дясното предсърдие, дясната камера и ствола на белодробната артерия. При извършване на катетеризация на дясното сърце е препоръчително да се определи и белодробното капилярно налягане или налягането в белодробната артерия, което отразява нивото на налягане в лявото предсърдие. Налягането в белодробната артерия се повишава при пациенти със сърдечни заболявания и лявокамерна недостатъчност.
За да се установят причините за белодробна хипертония, често е необходимо да се използват други методи на изследване, като рентгенова и компютърна томография на белите дробове, вентилационно-перфузионна радионуклидна сцинтиграфия на белите дробове, ангиопулмонография. Използването на тези методи ни позволява да определим патологията на паренхима и съдовата система на белите дробове. В някои случаи е необходимо да се прибегне до белодробна биопсия (за диагностициране на дифузни интерстициални белодробни заболявания, белодробна вено-оклузивна болест, белодробна капилярна грануломатоза и др.).
В клиничната картина на белодробното сърдечно заболяване могат да се наблюдават хипертонични кризи в белодробната артериална система. Основните клинични прояви на кризата са:
- внезапно задушаване (най-често се случва вечер или през нощта);
- силна кашлица, понякога с храчки, смесени с кръв;
- ортопнея;
- тежка обща цианоза;
- възбуда е възможна;
- пулсът е чест и слаб;
- изразена пулсация на a.pulmonalis във второто междуребрено пространство;
- изпъкване на conus a.pulmonalis (при перкусия се проявява с разширяване на съдовата тъпота във второто междуребрено пространство отляво);
- пулсация на дясната камера в епигастриума;
- акцент на втория тон върху a.pulmonalis;
- подуване и пулсиране на югуларните вени;
- появата на вегетативни реакции под формата на урина спастика (отделяне на голямо количество лека урина с ниска плътност), неволна дефекация след края на кризата;
- появата на рефлекса на Плеш (хепатоюгуларен рефлекс).
Диагнозата първична белодробна хипертония се подозира при пациенти със значителна диспнея при физическо натоварване при липса на анамнеза за други заболявания, които биха могли да причинят белодробна хипертония.
Пациентите първоначално се подлагат на рентгенография на гръдния кош, спирометрия и ЕКГ, за да се идентифицират по-честите причини за диспнея, последвано от Доплерова ехокардиография за измерване на налягането в дясната камера и белодробната артерия и за идентифициране на евентуални анатомични аномалии, причиняващи вторична белодробна хипертония.
Най-честата рентгенографска находка при първична белодробна хипертония са разширени хилуси с изразено периферно стесняване („подрязани“). Спирометрията и белодробните обеми могат да бъдат нормални или да показват леко ограничение, но дифузионният капацитет за въглероден оксид (DL) обикновено е намален. Честите ЕКГ промени включват отклонение на дясната ос, R > S във V; SQ Т вълни и пикови Р вълни.
Извършват се допълнителни изследвания за диагностициране на вторични причини, които не са клинично очевидни. Те включват вентилационно-перфузионно сканиране за откриване на тромбоемболично заболяване; тестове за белодробна функция за идентифициране на обструктивни или рестриктивни белодробни заболявания; и серологични тестове за потвърждаване или изключване на ревматични заболявания. Хроничната тромбоемболична белодробна артериална хипертония се предполага чрез компютърна томография или белодробно сканиране и се диагностицира чрез артериография. Други изследвания, като например HIV тестове, чернодробни функционални тестове и полисомнография, се извършват в подходящи клинични ситуации.
Ако първоначалната оценка не разкрие никакви състояния, свързани с вторична белодробна хипертония, трябва да се извърши катетеризация на белодробната артерия, за да се измери налягането в дясното сърце и белодробната артерия, налягането в белодробните капиляри и сърдечният дебит. Дефектът на дясното предсърдие трябва да се изключи чрез измерване на сатурацията на кислорода (O2 ). Първичната белодробна хипертония се определя като средно налягане в белодробната артерия по-голямо от 25 mm Hg при липса на възможни причини. Въпреки това, повечето пациенти с първична белодробна хипертония имат значително по-високо налягане (напр. 60 mm Hg). Вазодилататори (напр. инхалаторен азотен оксид, интравенозен епопростенол, аденозин) често се използват по време на процедурата; намаляването на налягането в дясната камера в отговор на тези лекарства помага при избора на лекарството. Биопсията някога е била широко използвана, но вече не се препоръчва поради високата заболеваемост и смъртност.
Ако пациентът е диагностициран с първична белодробна хипертония, се изследва фамилната анамнеза, за да се установи евентуално генетично предаване, което се посочва от случаи на преждевременна смърт на относително здрави хора в семейството. При фамилна първична белодробна хипертония е необходимо генетично консултиране, за да се информират членовете на семейството за риска от заболяването (приблизително 20%) и да им се препоръча да се подложат на скрининг (ехокардиография). В бъдеще изследването за мутации в гена BMPR2 при фамилна първична белодробна хипертония може да бъде ценно.
Какво трябва да проучим?
Какви тестове са необходими?
Лечение белодробна хипертония
Лечението на вторичната белодробна хипертония е насочено към лечение на основната патология. Пациентите с тежка белодробна артериална хипертония, дължаща се на хронична тромбоемболия, трябва да се подложат на белодробна тромбоендартеректомия. Това е по-сложна операция от спешната хирургична емболектомия. В екстрапулмоналната циркулация организираният васкуларизиран тромб се изрязва по протежение на белодробния ствол. Тази процедура лекува белодробната артериална хипертония в значителен процент от случаите и възстановява екстрапулмоналната функция; в специализирани центрове оперативната смъртност е по-малка от 10%.
Лечението на първичната белодробна хипертония се развива бързо. Започва с перорални блокери на калциевите канали, които могат да намалят налягането в белодробната артерия или белодробното съдово съпротивление при приблизително 10% до 15% от пациентите. Няма разлика в ефикасността между различните видове блокери на калциевите канали, въпреки че повечето експерти избягват верапамил поради неговите отрицателни инотропни ефекти. Отговорът на тази терапия е благоприятен прогностичен признак и пациентите трябва да продължат това лечение. Ако няма отговор, се започват други лекарства.
Интравенозният епопростенол (аналог на простациклин) подобрява функцията и удължава преживяемостта дори при пациенти, резистентни на вазодилататори по време на катетеризацията. Недостатъците на лечението включват необходимостта от постоянен централен катетър и значителни нежелани реакции, включително зачервяване, диария и бактериемия, дължащи се на дългосрочно поставяне на централен катетър. Алтернативни средства – инхалаторни (илопрост), перорални (берапрост) и подкожни (трепростинил) аналози на простациклин – са в процес на проучване.
Пероралният антагонист на ендотелиновите рецептори бозентан също е ефективен при някои пациенти, обикновено такива с по-леко протичане и неотзивчиви към вазодилататори. Пероралните силденафил и L-аргинин също са в процес на проучване.
Прогноза
Трансплантацията на бял дроб предлага единствената надежда за излекуване, но носи висок риск от усложнения поради проблеми с отхвърлянето и инфекция. Петгодишната преживяемост е 60% поради облитериращ бронхиолит. Трансплантацията на бял дроб е запазена за пациенти със сърдечна недостатъчност стадий IV по класификацията на Нюйоркската сърдечна асоциация (дефинирана като задух с минимална активност, изискваща принудително ползване на легло или стол), които не са се повлияли от простациклинови аналози.
Много пациенти се нуждаят от допълнителни лекарства за лечение на сърдечна недостатъчност, включително диуретици, и трябва да получават и варфарин, за да предотвратят тромбоемболизъм.
Медианата на преживяемостта при пациенти без лечение е 2,5 години. Причината обикновено е внезапна смърт поради деснокамерна недостатъчност. Петгодишната преживяемост с епопростенол е 54%, докато при малцинството от пациентите, които реагират на блокери на калциевите канали, тя надхвърля 90%.
Белодробната хипертония има лоша прогноза, ако са налице симптоми като нисък сърдечен дебит, по-високо налягане в белодробната артерия и дясното предсърдие, липса на отговор на вазодилататори, сърдечна недостатъчност, хипоксемия и влошаване на цялостното функционално състояние.

