Медицински експерт на статията
Нови публикации
Невроретинит
Последно прегледани: 29.06.2025

Цялото съдържание на iLive е медицински прегледано или е проверено, за да се гарантира възможно най-голяма точност.
Имаме строги насоки за снабдяване и само свързваме реномирани медийни сайтове, академични изследователски институции и, когато е възможно, медицински проучвания, които се разглеждат от специалисти. Имайте предвид, че номерата в скоби ([1], [2] и т.н.) са линкове към тези проучвания.
Ако смятате, че някое от съдържанието ни е неточно, остаряло или под съмнение, моля, изберете го и натиснете Ctrl + Enter.
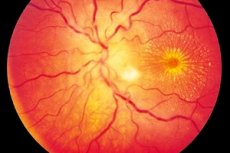
Невроретинитът е по-често едностранен (по-рядко двустранен) възпалителен процес, характеризиращ се с увреждане на зрителния нерв и слоя от нервни влакна на ретината, зрителни нарушения, увреждане на външната част на ретината и пигментния епител на ретината. Точният произход на заболяването е неизвестен, въпреки че се приема, че интоксикацията е замесена в развитието на възпалението. Невроретинитът е форма на зрителен неврит, характеризираща се с бавно прогресиращ ход и изискваща дългосрочна терапия. [ 1 ]
Епидемиология
Невроретинитът се открива с приблизителна честота от 1 до 5 пациенти на сто хиляди души от населението. Сред всички офталмологични заболявания патологията се регистрира в по-малко от 3% от случаите.
В много случаи невроретинитът завършва с възстановяване на зрителната функция, но 25% от пациентите изпитват необратими последици под формата на загуба или влошаване на зрението. Някои пациенти са инвалидизирани.
Заболяването засяга мъже и жени от всички възрасти приблизително еднакво. Средната възраст на заболелите е 25-35 години. В повечето случаи невроретинитът се развива на фона на друг инфекциозен и възпалителен процес в организма. [ 2 ]
Причини невроретинит
Цитомегаловирусният невроретинит се развива при пациенти с имунни аномалии - например HIV. Възпалителната реакция се развива в областта на очното дъно, като се разпространява допълнително към ретината. Ако заболяването не се открие навреме, съществува риск от отлепване на ретината в бъдеще.
Сифилисният невроретинит е следствие от третия стадий на сифилиса, когато патогенът прониква във вътрешната структура на окото. Понякога патологията се развива при кърмачета: в този случай невроретинитът е резултат от наследствена патология.
Токсоплазмозата може да се предаде на детето и в утробата. Невроретинитът е следствие от това увреждане и се появява при човек няколко години след раждането.
Септичният невроретинит е усложнение на гнойно-възпалителни процеси във вътрешните органи.
Вирусна лезия възниква в резултат на тежко протичане на грип, херпес и т.н. В такава ситуация най-често се развива лека форма на невроретинит, която преминава с отшумяване на основното заболяване.
Понякога причините са вродени съдови патологии - например хеморагичен ретинит (болест на Коутс, пигментозен ретинит ). Тези заболявания са причинени от патологични промени в гените. [ 3 ]
Допълнителни причини могат да включват:
- Инфекция от други места в тялото;
- Травма на окото;
- Продължително излагане на йонизиращо лъчение;
- Редовно излагане на ултравиолетова светлина.
Рискови фактори
Точните фактори за развитието на невроретинит не са установени. Най-често обаче говорим за инфекциозни риногенни възпалителни процеси, а възпалението може да има различен произход: бактериален, вирусен, гъбичен, паразитен, токсичен. Като цяло, всяко остро или хронично инфекциозно заболяване теоретично може да причини невроретинит.
Освен това, патологията може да се развие като част от автоимунна реакция - по-специално при пациенти с ревматологични заболявания. Проблемът е малко по-рядко причинен от травматично увреждане на органите на зрението.
Допълнителни фактори:
- Възраст - рисковете от невроретинит се увеличават с възрастта (заболяването е по-често срещано при възрастните хора).
- Наследствена предразположеност - някои провокиращи патологии се предават по наследство.
- Вредни навици, неправилно хранене, невропатологии.
- Съдови заболявания, хипертония, атеросклероза.
- Специфични заболявания (ХИВ, сифилис и др.).
- Захарен диабет, пернициозна анемия, офталмопатия.
Патогенеза
Невроретинитът е възпалителен процес, засягащ зрителния нерв и слоя от нервни влакна на ретината. Зрителният нерв е сегмент от периферния неврон на зрителния път. Началото му е определено в областта на очното дъно, а завършването му - в средната черепна ямка. Образуван е от аксиалните цилиндри на ретиналните ганглии и е представен от приблизително 1 милион нервни влакна. Нервът излиза от орбитата през зрителния отвор, след което и двата нерва се насочват към турското седло. [ 4 ]
Развитието на невроретинит може да бъде причинено както от остра, така и от хронична инфекция. Особено често първичните източници са отоларингологични заболявания ( максиларен синузит, синузит и тонзилит ), стоматологични патологии (пародонтит или кариозни зъби), възпаления на мозъка и мозъчните мембрани ( менингит - серозен, сифилитичен или туберкулозен, енцефалит - вирусен, рикетсиозен, бактериален или протозоен), както и грип, туберкулоза, сифилис, ръжен грип и др. [ 5 ]
От заболяванията на вътрешните органи патологични източници често са бъбречни и кръвни заболявания, алергични процеси, захарен диабет, подагра, колагеноза, авитаминоза. Интоксикацията - например алкохол-тютюн, олово, метанол - също е от съществено значение. Голям процент от случаите на невроретинит са с необясним произход. [ 6 ]
Симптоми невроретинит
Цитомегаловирусният невроретинит се характеризира с признаци като:
- Появата на малки петънца, мухи пред очите;
- Появата на искрящи проблясъци (което е особено забележимо през нощта);
- Намалена зрителна острота, образуване на слепи петна;
- Влошаване на периферната зрителна функция.
При сифилитичен невроретинит се наблюдават помътняване на стъкловидното тяло, подуване на ретината и зрителния нерв. Възможни са кръвоизливи в ретината.
При септични усложнения се развива помътняване на стъкловидното тяло, оток на зрителния нерв, а в напреднали случаи - изразено гнойно възпаление.
Невроретинитът, свързан с патологични промени в гените, често е съпроводен с нарушено цветовъзприятие, замъгляване на видимия образ, рязко стесняване на зрителното поле и нарушена пространствена ориентация.
Като цяло, пациентите най-често се оплакват от рязко влошаване на зрителната функция, стесняване и загуба на зрителни полета, нарушено цветовъзприятие (особено синьо-зелен спектър). Много пациенти изпитват светлинни проблясъци и болка в очната ябълка. [ 7 ]
Усложнения и последствия
Невроретинитът може да доведе до зрителни нарушения, вариращи от влошаване до пълна загуба на зрителната функция в едното око или и в двете очи. Зрението може да се влоши драстично в рамките на няколко дни. Понякога 1-2 дни са достатъчни, за да може пациентът да загуби повече от 50% от зрителната си функция.
Цветовъзприятието е особено засегнато, но пациентът може да не забележи или да не обърне внимание на това дълго време. Повечето пациенти с невроретинит изпитват вътреочна болка, която се усилва по време на движения на очната ябълка. Освен това заболяването е склонно към рецидив.
В процеса на компресия или увреждане на аксоните на зрителния нерв, аксоплазменият транспорт се нарушава. Развива се оток на зрителния нерв, влакното се уврежда и способността за виждане се нарушава, което може да причини частична или пълна атрофия на зрителния нерв, ако се лекува неправилно или късно. [ 8 ]
Диагностика невроретинит
Диагнозата невроретинит се установява въз основа на офталмологичен преглед. На първия диагностичен етап лекарят интервюира пациента, анализира историята на заболяването, изяснява резултатите от прегледите на други специалисти (невролог, ендокринолог, неврохирург), извършва пълен офталмологичен преглед и оценява вероятността от евентуална симптоматика на различни невропатологии. При необходимост предписва редица допълнителни изследвания и определя по-нататъшен режим на лечение.
Задължителни тестове за диагностициране на невроретинит:
- Общ кръвен тест (за изключване на хронично възпаление и системен автоимунен процес);
- Анализ на урината;
- Биохимичен кръвен тест с определяне на глюкоза, AST, ALT;
- Бактериологично посяване от конюнктивалната кухина с определяне на причинителя и неговата чувствителност към антибиотична терапия;
- Кръвни изследвания за сифилис (RW) и ХИВ чрез ELISA;
- ELISA анализ на маркери за хепатит B и C;
- Анализ на Ig A, M, G за вируси на херпес симплекс, хламидия, цитомегаловирус, токсоплазмоза.
Допълнителните препоръки могат да включват:
- Кръвен тест за С-реактивен протеин;
- Кръвен тест за ревматични тестове.
Инструменталната диагностика често е представена от основни диагностични процедури като:
- Визометрията е традиционен метод за оценка на зрителната острота;
- Биомикроскопия - техника за откриване на помътняване на лещата, фокално или дифузно помътняване на стъкловидното тяло, кръвоизливи в стъкловидното тяло, клетки, ексудат, хипопион;
- Тонометрията е метод за определяне на вътреочното налягане;
- Офталмоскопия - изследване на промени в задния очен сегмент, възпалителни огнища, муфи по хода на съдовете, интраретинални кръвоизливи, твърди отлагания, макулен едем, невропатия, атрофични промени на зрителния нерв, характерни за хориоретинално възпаление;
- Периметрия - оценка на евентуално стесняване на зрителното поле, откриване на скотоми, диагностика на централни и периферни зрителни дисфункции;
- Рефрактометрия - откриване на очни рефракционни нарушения;
- Рентгенова снимка на синусите и гръдния кош - за изключване на патологични процеси, които биха могли да причинят развитие на невроретинит.
При показания може да се предпише биомикроскопия на очно дъно, гониоскопия, изследване на периферията на очното дъно, офталмохромоскопия, електроретинограма, ултразвуково изследване на очната ябълка и мозъчните съдове, оптична кохерентна ретинотомография, флуоресцентна ангиография, рентгенография на орбитата и черепа в различни проекции.
Често се използва регистрация на евокирани зрителни потенциали, което е необходимо за оценка на състоянието на зрителния нерв и диференциална диагноза на невроретинита от функционални и органични зрителни нарушения. [ 9 ]
Диференциална диагноза
Патология |
Основа за диференциална диагноза на невроретинит |
Вторичен централен хориоретинален дистрофичен процес |
Има данни за минало очно възпаление. В зрителното поле има централен скотом. |
Възрастово-свързан дегенеративен процес в макулата |
В зрителното поле има централен скотом, отбелязва се спад в зрителната острота. |
Пигментен ретинит |
Наблюдават се дефекти в зрителното поле, спад в зрителната острота. Офталмоскопията разкрива различни патологични огнища в областта на ретината. |
Хориоидни тумори |
Наблюдава се спад в зрителната острота, а офталмоскопията разкрива фокална област с неясни очертания, вдлъбнатина. |
Хориоретинопатия с централна серозен характер |
Наблюдава се рязко влошаване на зрението, понякога свързано с вирусно заболяване. |
Епителиопатия, остър плакоиден мултифокален тип |
Зрението намалява след вирусно заболяване, наблюдават се парацентрални или централни скотоми. Може да се открие фотопсия, метаморфопсия. |
Субретинални и субхороидални кръвоизливи |
Зрението рязко намалява, в зрителното поле се появява скотома. Офталмоскопията разкрива фокус с неясни очертания. |
Хеморагично отлепване на ретината |
Зрението рязко намалява, в зрителното поле се появява скотома. Офталмоскопията разкрива патологичен фокус в областта на ретината. |
Към кого да се свържете?
Лечение невроретинит
Консервативната терапия може да включва различни лекарства, което зависи от причината за невроретинита.
Ако е необходимо разширяване на зеницата, се предписват циклоплегични и мидриатични лекарства:
- 1% тропикамид - 2 капки два пъти дневно, в продължение на една седмица;
- 1% фенилефрин 2 капки два пъти дневно в продължение на една седмица.
Глюкокортикостероидите се използват за блокиране на възпалителния отговор при невроретинит, намаляване на капилярната пропускливост, инхибиране на производството на простагландини, забавяне на процесите на пролиферация:
- 0,1% дексаметазон 2 капки. 4-5 пъти на ден;
- 0,4% дексаметазон веднъж дневно 1,2-2 mg под конюнктивата или 2-2,8 mg парабулбарно;
- Преднизолон 5 по 30-80 mg дневно перорално (сутрин) с по-нататъшно постепенно намаляване на дозата в продължение на 10 дни (показан при редовно повтарящ се невроретинит, системни патологии);
- Метилпреднизолон 250-1000 mg дневно интравенозно капково в продължение на 4-5 дни (ако локалното лечение е неефективно или има тежко хориоретинално възпаление с нарастваща заплаха от загуба на зрителна функция, или при двустранен невроретинит, свързан със системни патологии).
При невроретинит, дължащ се на инфекциозни процеси, е показана антибиотична терапия:
- 0,3% Тобрамицин 2 капки. 5 пъти дневно;
- 0,3% Ципрофлоксацин 2 капки. 5 пъти дневно в продължение на една седмица;
- Левофлоксацин или Моксифлоксацин 2 капки. 5 пъти дневно в продължение на една седмица;
- Ципрофлоксацин 250-500 mg дневно перорално в продължение на една седмица;
- Амоксицилин 250-500 mg дневно перорално в продължение на две седмици;
- Клиндамицин 150 mg перорално 4 пъти дневно в продължение на 1-2 седмици;
- Цефтриаксон 1 g дневно като мускулни инжекции, курс от 1-2 седмици;
- 30% Линкомицин 600 mg два пъти дневно като мускулни инжекции, курс от 1 седмица.
Ако невроретинитът е провокиран от вирусно заболяване, се предписва антивирусна терапия:
- Ацикловир 200 mg 5 пъти дневно в продължение на една седмица;
- Валацикловир 500 mg три пъти дневно в продължение на една седмица.
Ако невроретинитът е причинен от гъбичен патоген, е подходяща противогъбична терапия:
- Кетоконазол 200 mg два пъти дневно перорално, в продължение на 1-2 седмици;
- Флуконазол 150 mg два пъти дневно в продължение на 10 дни.
Когато невроретинитът се комбинира с повишено вътреочно налягане, се предписват диуретици:
- Фуроземид 40 mg дневно в продължение на три последователни дни;
- Фуроземид 1% по 2 ml като мускулни инжекции дневно в продължение на 2-3 дни.
Нестероидните противовъзпалителни лекарства са показани за блокиране на възпалителния отговор:
- Диклофенак натрий 25-75 mg дневно интрамускулно в продължение на 5 дни;
- Мелоксикам 15 mg дневно като мускулни инжекции в продължение на 5 дни;
- Индометацин 25 mg три пъти дневно перорално в продължение на 2 седмици.
При усложнени случаи на невроретинит, системни и често рецидивиращи патологии, липса на положителен отговор от глюкокортикостероиди, е възможно да се предпишат антиметаболити (метотрексат, 5-флуороурацил в субтеноновото пространство). [ 10 ]
Ефективността на лечението се оценява по следните показатели:
- Подобрено зрение;
- Елиминиране на възпалителната реакция;
- Резорбция на инфилтрата;
- Намалена тежест на изкривяване на обекти, фотопсия, скотома.
Хирургичното лечение не е показано при невроретинит.
Предотвратяване
Превантивните мерки трябва да се прилагат за всички хора, които имат склонност към развитие на невроретинит (включително генетична предразположеност към патология):
- Правете редовни прегледи и консултации със специалисти по очни заболявания;
- Избягвайте наранявания на главата и очите;
- Не се самолекувайте за никакви инфекциозни заболявания (включително обикновена настинка);
- Поддържайте физическа активност, избягвайте хиподинамия;
- Откажете се от лошите навици;
- Хранете се разнообразно и балансирано;
- Не претоварвайте очите си, избягвайте да прекарвате дълги периоди от време пред компютърен екран или джаджи;
- Достатъчно почивка, като спите поне 7-8 часа на нощ;
- Правете си редовни изследвания на кръв и урина, за да оцените представянето си;
- Правете чести разходки на чист въздух;
- Избягвайте дейности, свързани с прекомерно зрително напрежение;
- Редовно посещавайте зъболекар, предотвратявайте развитието на зъбен кариес, пародонтит.
Освен това, за да се предотврати невроретинит, се препоръчва използването на слънчеви очила за защита на ретината от ултравиолетова светлина, периодично се проверявайте със специалисти, за да елиминирате рисковите фактори.
Прогноза
Прогнозата зависи главно от основната причина за невроретинита - тоест от протичането на основната патология. Някои леки възпалителни процеси отшумяват сами и зрението се възстановява след няколко седмици (месеци). При липса на динамично нестабилни и системни заболявания (патологии на съединителната тъкан), зрителната функция може да се възстанови, но често проблемът става рецидивиращ, засягайки същото или друго око.
За оптимизиране на прогнозата е необходимо своевременно лечение на остри и рецидивиращи патологични процеси, премахване на лоши навици, редовно посещение при специализирани специалисти и провеждане на профилактични прегледи. [ 11 ]
Ако невроретинитът премине в хронична форма, рискът от усложнения и нежелани реакции се увеличава драстично.

