Медицински експерт на статията
Нови публикации
Цервикална дисплазия
Последно прегледани: 04.07.2025

Цялото съдържание на iLive е медицински прегледано или е проверено, за да се гарантира възможно най-голяма точност.
Имаме строги насоки за снабдяване и само свързваме реномирани медийни сайтове, академични изследователски институции и, когато е възможно, медицински проучвания, които се разглеждат от специалисти. Имайте предвид, че номерата в скоби ([1], [2] и т.н.) са линкове към тези проучвания.
Ако смятате, че някое от съдържанието ни е неточно, остаряло или под съмнение, моля, изберете го и натиснете Ctrl + Enter.
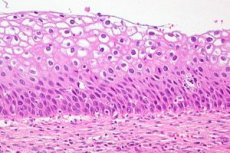
Цервикалната дисплазия е ясно изразена промяна в броя и морфологичната структура на клетките в отделни сектори на лигавицата на шийката на матката. Това състояние на епитела се счита за опасно поради високия риск от развитие на онкологичен процес, но при навременна диагностика и лечение патологията е обратима. Ракът на маточната шийка е на трето място сред най-често срещаните заболявания при жените. Според статистиката, събрана от СЗО, цервикалната дисплазия като предракова патология се диагностицира ежегодно при повече от 40 милиона представителки на нежния пол. В съвременната гинекологична практика цервикалната дисплазия като диагноза се заменя с определението - CIN (Цервикална интраепителна неоплазия) или цервикална интраепителна неоплазия.
 [ 1 ]
[ 1 ]
Причини цервикална дисплазия
Според последните данни на СЗО, 90% от причините за цервикална дисплазия са свързани с вирусна инфекция. Най-често това е HPV - човешки папиломен вирус, ДНК на този вирус се открива в почти всяко изследване, независимо от тежестта на цервикалната дисплазия. Етиологично обаче CIN може да бъде провокирана и от други фактори, включително следните заболявания, състояния и обстоятелства:
- Човешки папиломен вирус (HPV)
- HSV-2 (HSV2) - вирус на херпес симплекс, тип 2
- Цитомегаловирус (CMV) - цитомегаловирус
- Гардинела, анаеробна бактериална инфекция (Gardnerella vaginalis)
- Вагинална кандидоза (Candida spp.)
- Урогенитална инфекция - микоплазмоза (Mycoplasma hominis)
- Хламидия (Chlamydia trachomatis)
- Дългосрочна употреба на хормонални контрацептиви
- Безразборни сексуални връзки, безразборен избор на сексуални партньори
- Започване на сексуална активност преди достигане на адекватна полова зрялост (12-14 години)
- История на генетичния онкофактор
- Имунодефицит, включително ХИВ
- Химиотерапия
- Храносмилателни патологии, свързани с недохранване, дефицит на микроелементи и основни витамини
- Чести раждания или, напротив, аборти
- Нездравословни навици - тютюнопушене, алкохолна зависимост
- Антисоциален начин на живот, недостатъчно ниво на основна хигиена
Трябва да се отбележи, че цервикалната дисплазия най-често се свързва със ППБ - полово предавани болести, като лидер сред тях е човешкият папиломен вирус - папиломавирус. Това е най-честата причина за предракови заболявания при жените, така че си струва да се разгледа по-подробно.
HPV се разделя на следните категории според степента на риск от развитие на рак:
- Заострени кондиломи, брадавици, неонкогенен характер
- Нисък онкогенен риск (онкогенен серотип 14 вид)
- Висок риск от развитие на рак
Опасността от подобни етиологични фактори се крие в асимптоматичното протичане на заболяването. Почти невъзможно е да се забележи началото на развиващата се патология без редовни гинекологични прегледи. От началото на инфекцията до стадия на очевиден онкологичен процес може да минат повече от 10 години. Инфекцията заплашва много жени, но тези, които попадат в рисковата категория, са най-податливи на нея. Това са дами, водещи свободен начин на живот в сексуален смисъл, както и тези, които не използват контрацепция при смяна на сексуални партньори. Освен това, жените, които са небрежни към всякакви възпалителни процеси в пикочно-половата сфера, са изложени на риск от заразяване с HPV. Малък процент от инфекцията се случва в случаи на травматични увреждания на шийката на матката по време на прекъсване на бременността.
Интересна версия за причините, които допринасят за развитието на цервикална дисплазия, беше предложена от американския гинеколог Поликар. „Теорията за плевелите“ обяснява CIN по следния начин:
- Епителният слой на шийката на матката е вид почва
- Вирусите и бактериите могат да навлязат в „почвата“, причинявайки промени в тъканните клетки
- За да могат „семената“ да започнат да растат и да провокират патология, те се нуждаят от определени условия
- Условия за патологичен растеж на „семена“ са топлина, влажна среда, мръсотия, светлина
- Следните фактори играят роля в условията за развитие на патологичен растеж:
- имунодефицит
- дефицит на витамини и дефицит на микроелементи
- неспазване на хигиенните правила
- лоши навици
- генетичен фактор
Хипотезата на лекаря от Калифорнийския университет все още не е отхвърлена, но не е и приета за аксиома, но клиничните наблюдения показват известна надеждност на „теорията за плевелите“. Жени, на които е поставена диагноза цервикална дисплазия, са лекувани в клиниката на лекаря. При 45% от тях, след отказване от тютюнопушенето, получаване на нормално витаминно хранене и имуномодулатори, резултатите от PAP тестовете и хистологичните остъргвания са се подобрили. 25% от пациентите са били напълно излекувани от HPV след една година.
Патогенеза
Цервикалната дисплазия е патогенетично най-често свързана с инфекция с HumanPapillomavirus, човешки папиломен вирус. В практиката на гинекологичните онколози е обичайно да се разглеждат два вида развитие на вирусна инфекция:
- Първият етап – ДНК-то на папилома вируса вече е в клетката, но не прониква в хромозомата ѝ (епизомно състояние). Този тип инфекция се счита за обратима и лесно лечима по отношение на лечението.
- Вторият етап, когато ДНК-то на папиломавируса вече е в клетъчния геном. Този вариант на инфекция може да се нарече първата стъпка към развитието на патологична трансформация на клетките. Едновременно с това се индуцира раждането на специфичен естроген (16α-ONE1) с агресивна форма на развитие, който има канцерогенен ефект. Това са идеални условия за образуване на туморен процес.
Като цяло, патогенезата на цервикалната дисплазия е свързана с трансформация на клетъчната структура на тъканта. Епителната тъкан на шийката на матката има определени свойства:
- Структура (4 слоя)
- Стандарти за размер на клетъчните ядра
- Режим на клетъчен контакт
Също така, епителната тъкан може да има различни структури в зависимост от местоположението си. Ендоцервиксът се намира вътре в матката и представлява жлезиста тъкан (едноредов цилиндричен епител). Външният слой на епитела (вагинален) е плосък епител с много слоеве (SPE). Слоевете на многослойния епител се разделят на следните видове:
- Начални, зародишни (базални нискодиференцирани клетки)
- Слоят, който е способен активно да се дели и размножава, е парабазалният слой.
- Междинен, бодлив слой от диференцирани клетки с ясно изразена цитоплазма. Това е защитният слой на епитела.
- Слоят, който може да се отлепи, е повърхностен. Този слой е подложен на кератинизация.
Патогенетично, цервикалната дисплазия най-често се свързва с нарушаване на структурата на базалните и парабазалните слоеве (хиперплазия). Промените засягат следните процеси:
- Разделянето на ядрата, техните размери и контури са нарушени
- Клетките са слабо диференцирани.
- Нормалната стратификация на епитела е нарушена.
Патологията може да се развива през годините, докато се наруши целостта на базалната мембрана, което от своя страна води до рак на маточната шийка (инвазивна форма).
В момента, благодарение на редовните скринингови програми (гинекологични прегледи), повечето жени имат възможност да спрат развитието на атипични клетки в ранни стадии. Леката и умерена цервикална дисплазия се лекува успешно и не е животозастрашаващо заболяване. Тежката дисплазия най-често се свързва с отказа на пациенти от рисковата група да спазват правилата за профилактичен преглед и адекватна терапия.
Симптоми цервикална дисплазия
Симптомите на CIN се характеризират със своята „секретност“. Цервикалната дисплазия е опасна, защото протича без очевидни, забележими клинични прояви. Почти невъзможно е да се види клиничната картина навреме без преглед, особено в ранните стадии на заболяването. Патологията се развива абсолютно асимптоматично при 10-15% от жените, останалата категория пациенти има възможност да спре процеса благодарение на редовни прегледи от лекуващия гинеколог.
Трябва да се отбележи, че CIN рядко се среща като самостоятелно заболяване; обикновено е съпроводена с бактериални и вирусни инфекции:
- HPV
- Колпит
- Хламидия
- Херпесна инфекция
- Цервицит
- Левкоплакия
- Аднексит
- Кандидоза
Симптомите на цервикална дисплазия може да не са истинските причини за самия процес CIN; признаците обикновено са причинени от съпътстващи заболявания и могат да бъдат следните:
- Сърбеж във влагалището
- Усещане за парене
- Секреция, която не е типична за здравословно състояние, включително кръв
- Болка по време на полов акт
- Дърпаща болка в долната част на корема
- Видими кондиломи, папиломи
Цервикалната дисплазия не е онкологично заболяване, но поради латентната клинична картина се счита за доста опасна, склонна към прогресия и в тежка форма може да доведе до рак на маточната шийка. Следователно, основният начин за бързо откриване на асимптоматични промени в епителната обвивка на шийката на матката се счита за преглед и диагностика.

Първи признаци
Латентният ход на CIN е характерна клинична картина за всички видове цервикална дисплазия.
Първите признаци, които могат да проявят заболяването, най-вероятно са свързани с наличието на признаци на съпътстващи патологии или първоначално провокиращи фактори.
Най-често цервикалната дисплазия е етиологично причинена от HPV инфекция.
Според статистиката, всеки девети жител на планетата е носител на един от 100-те разновидности на човешкия папиломен вирус. Много видове HPV отшумяват сами поради активността на имунната система, някои от тях са склонни към рецидив и могат да се проявят по следния начин:
- Брадавици в гениталната област (откриват се по време на гинекологичен преглед)
- Заострените кондиломи са видими образувания с назъбени ръбове във вагината и аналната област. Вътрешните кондиломи се виждат само по време на преглед в лекарски кабинет.
- Понякога леко кървене след полов акт, особено в средата на месечния цикъл
- Изпускане с необичаен цвят, мирис, консистенция
- Нередовен месечен цикъл
Първите признаци може да отсъстват, всичко зависи от вида на HPV, защитните свойства на имунната система. Това е сериозна заплаха, тъй като цервикалната дисплазия може да протича като скрит процес в продължение на много години. Изтритата клиника на CIN като рисков фактор може да бъде предотвратена само с помощта на прегледи, скрининг. Лекарите препоръчват на всички жени след 18 години да посетят гинеколог и да се подложат на диагностика - както клинична, така и инструментална, лабораторна.
 [ 15 ]
[ 15 ]
Секреция при цервикална дисплазия
Секрети, които биха могли да показват цервикална дисплазия, най-често се откриват по време на преглед на гинекологичен стол или при вземане на материал за цитология. От цервикалния канал може да се отдели известно количество слузеста течност. Нейните свойства и характеристики се определят не от самата CIN, а по-скоро от съпътстващи, свързани инфекции, най-често бактериални или вирусни. Също така, секретите с цервикална дисплазия могат да бъдат свързани с ерозивни процеси. Малко повече подробности за специфичните признаци на секретите:
- Обилното, бяло и гъсто течение е под формата на люспи и има характерна миризма. Това са признаци на колпит, който може да съпътства цервикална дисплазия.
- Оскъдното течение, смесено с кръв или гной, може да е признак на ерозивни процеси, особено ако се появят след полов акт.
- Секретите, придружени от сърбеж, болка, парене, са признак на вирусна или бактериална инфекция, най-често свързана с полово предавани болести (ППБ).
- Секреция, чието количество се увеличава през втората половина на цикъла, с остър сърбеж, парене - симптом на генитален херпес. Това от своя страна е фактор, който провокира цервикална дисплазия.
- Кървавото течение, обилно или оскъдно, е опасен признак. CIN в третия етап се характеризира не толкова с болка, колкото със свойствата на течността, отделяна от влагалището.
За да се определи причината за изпускането, във всеки случай едно изследване не е достатъчно, необходими са бактериологична култура, цитология и други лабораторни изследвания. Ако преминете през всички етапи на диагностиката навреме, процесът може да бъде спрян в началния етап и да се предотврати развитието на патологични трансформации в клетките на цервикалния епител.
Болка при цервикална дисплазия
Болката при цервикална интраепителна неоплазия е заплашителен симптом, който може да означава, че цервикалната дисплазия вече е прогресирала до III стадий. CIN от първите два стадия се счита за фоново заболяване и не е свързана с онкологични процеси. Като правило, дисплазията протича без забележими клинични признаци, може да има незначителни симптоми (секреция, сърбеж), характерни за съпътстващи заболявания.
В какви случаи може да се появи болка при цервикална дисплазия?
- Всички възпалителни процеси, свързани с тазовите органи - PID:
- Остър ендометрит - болката е съпроводена с треска и втрисане
- Оофоритът, едностранен или двустранен, често е с инфекциозен произход (микоза, кандида, всичко, свързано със ППБ). Възпалението в яйчниците причинява болка в долната част на корема, често с отделяне на секрет.
- Ендометрит в острата фаза - болка в долната част на корема
- Миометрит - болка, подуване на корема, треска
- Салпингитът се проявява с болезнени симптоми в края на менструалния цикъл
- Аднекситът в подостър или остър ход на процеса е съпроводен със силна болка
ВЗД - възпаленията, свързани с тазовите органи, са етиологично причинени от инфекции, вируси и бактериални лезии. Именно тази „основа“ се счита за благоприятна за развитието на цервикална дисплазия като следствие от напреднало заболяване.
- Цервикална дисплазия, прогресираща до III стадий, когато две трети от епителните слоеве са подложени на промени. Симптомът на болката продължава доста дълго време, е с дърпащ характер, често с отделяне (кръв, миризма, нетипична консистенция). Болката може да се появи дори без стресов фактор, в покой, и рядко е режеща или остра. В такива случаи се поставя предварителна диагноза - рак на маточната шийка, изискваща уточняване (локализация на процеса, степен на увреждане).
Най-често болката при CIN е клинична проява на фактори, които провокират дисплазия. Те включват, на първо място, вирусни инфекции (HPV) и почти целия спектър от полово предавани болести (ППБ).
Къде боли?
Етапи
Съвременните лекари използват нова класификация, разработена от СЗО. Цервикалната дисплазия се определя като CIN от три степени в зависимост от тежестта на процеса:
- Промените в клетъчната структура са незначителни. Това е нискостепенна дисплазия или CIN I. Диагнозата е необходимо да се изясни с лабораторни изследвания и скринингово изследване.
- Клетъчната структура на епитела е подложена на изразена трансформация. Това е цервикална дисплазия с умерена тежест или CIN II.
- Типичната картина за CIN III са видими патологични промени в две трети от епителните слоеве. Морфологията и функциите на клетките са ясно нарушени, този стадий се диагностицира като тежък (тежка CIN). Това може все още да не е рак, но диагнозата се определя като граница между карцином in situ и напреднала форма на онкология.
Цервикалната дисплазия не трябва да се бърка с друга нозология - ерозия. Според класификацията на МКБ 10, ерозията е дефект на епителната обвивка, регистриран в клас XIV под код N 86. Терминологичното определение на "цервикална дисплазия" е прието още през 1953 г., след което на Първия конгрес по ексфолиативна цитология през 1965 г. този термин е утвърден. Десет години по-късно, през 1975 г., се провежда друг международен форум (II конгрес за патологични промени в шийката на матката).
Беше решено цервикалната дисплазия да се нарече Цервикална интраепителна неоплазия (CIN) или CIN. Цервикалната интраепителна неоплазия като диагноза беше разделена на 3 степени:
- 1-ва степен – лека.
- Втора степен – умерена.
- Степен 3 – тежка, добавен карцином in situ (начален, преинвазивен стадий).
В общоприетата класификация ICD 10 диагнозата цервикална дисплазия се записва, както следва:
1. Клас XIV, код N87
- N87.0 – лека цервикална дисплазия, CIN степен I.
- N87.1 – умерена цервикална дисплазия, цервикална интраепителна неоплазия (CIN) степен II.
- N87.2 - явна цервикална дисплазия БДУ (CIN, неупомената другаде), некласифицирана другаде. Този код изключва CIN степен III.
- N87.9 – CIN - неуточнена цервикална дисплазия.
Карциномът in situ се обозначава с код D06 или като цервикална интраепителна неоплазия (CIN) степен III.
Усложнения и последствия
Последиците от CIN са пряко свързани с диагностицирания стадий на заболяването. Като цяло, повечето жени се грижат за здравето си и редовно посещават лекар за профилактични прегледи. Това значително влияе върху риска от злокачествено заболяване на дисплазия. Според статистиката, 95% от нежния пол под наблюдението на гинеколог успешно се справят с такова заболяване като цервикална дисплазия.
Диагностика цервикална дисплазия
Дисплазията е характерна трансформация на клетъчната тъкан на цервикалния епител. Съответно, диагностиката е насочена към определяне на промени в структурата на ендоцервикалните клетки.
Диагнозата на CIN (цервикална дисплазия) се основава на 7 признака, които определят морфологията на клетъчната структура:
- С колко се увеличава размерът на клетъчното ядро?
- Промени във формата на ядрото.
- Как се увеличава плътността на цвета на ядрото.
- Полиморфизъм на ядрото.
- Характеристики на митозите.
- Наличие на атипични митози.
- Липса или определяне на зреенето.
Диференциална диагноза
Цервикалната дисплазия изисква внимателно изследване и диференциалната диагноза е задължителна.
Диференциалната диагностика е необходима, тъй като епителният слой на шийката на матката има слоеста структура. Освен това, самата шийка на матката се състои от малък слой мускулна тъкан, тя съдържа и съединителна тъкан, кръвоносни и лимфни съдове и дори нервни окончания. Такава сложна структура на шийката на матката изисква уточнение, ако лекарят се съмнява в диагнозата, особено при диспластични процеси.
Цервикална дисплазия, с какво може да се обърка?
Диференциалната диагноза трябва да изключи следните заболявания:
- Ерозия на маточната шийка по време на бременност, причинена от промяна в хормоналното лидерство и някои промени в определени клетъчни слоеве. За процеса на носене на плода подобни промени се считат за нормални.
- Ерозивни процеси, дефекти на епителната тъкан - истинска ерозия. Травмата на лигавицата може да бъде причинена от всичко - тампони, алкални агенти, лекарствена терапия, вътрематочна контрацепция, инструментални процедури без подходящо обучение и квалификация на лекаря. Случва се ерозията да се появи като неизбежна последица от планирана хирургическа интервенция. Под микроскоп могат да се появят лимфоцити, плазмени клетки и други клетъчни елементи, което показва началото на клетъчната трансформация. Въпреки това, в комбинация с други критерии за изследване, всичко това може по-скоро да изключи дисплазия и да потвърди ерозивно увреждане.
- Цервицит с инфекциозна етиология. Това е възпалителен процес в епителната обвивка на шийката на матката, който е доста често срещан. Факт е, че епителът по принцип е много чувствителен и податлив на влиянието на множество фактори. Инфекциозен агент може да провокира възпаление в първите два слоя тъкан. Хламидията, като правило, засяга цилиндрични клетки, както и гонококи. Други инфекции могат да доведат до псевдотуморен процес или улцерация. Диференциалната диагноза трябва да изясни и разграничи нозологиите, за предпочитане определяйки вида на причинителя на инфекциозното възпаление.
- Болести (ППБ), предавани чрез незащитен полов акт. Трихомониазата дава картина, почти във всички отношения подобна на цервикална дисплазия.
- Венерическите заболявания (сифилис), Treponemapallidum дават картина на епително увреждане, подобно на диспластични промени.
- Херпетични инфекции. Заболяването изисква уточняване на вида и вида на херпеса.
- Хиперплазия (полипоподобен растеж).
- Цервикални полипи – вид и вид (фиброзни, възпалителни, псевдосаркоматозни, съдови и други).
- Левкоплакия.
- Остатъчни фрагменти от Волфовия канал.
- Цервикална атрофия поради ниски нива на естроген.
- Плоскоклетъчен папилом като доброкачествено новообразувание.
- Хиперкератоза.
- Ендометриоза.
- Протозойни инфекции (амебиаза).
- Цервикалната дисплазия в повечето случаи се причинява от HPV (папиломавирус), но също така изисква уточняване на вида и вида.
Диференциалното изследване е класически набор от процедури в гинекологията:
- Събиране на анамнеза и оплаквания на пациента.
- Преглед, включително с помощта на медицински огледала.
- Цитология.
- Колпоскопия, както е показано.
- Вземане на материал за хистологично изследване – биопсия.
- Освен това са възможни трансвагинален ултразвук, PCR анализ, общи и подробни кръвни и уринни изследвания.
Към кого да се свържете?
Лечение цервикална дисплазия
Лечението на цервикална дисплазия започва, след като жената е преминала всички етапи на диагностика. Факторите, които провокират диспластични патологии, са разнообразни, така че точната оценка на патогена - вирус, инфекция, е не само важна, но понякога може да спаси живота на пациентката. Ракът на маточната шийка при жените остава в списъка на най-често срещаните онкологични заболявания. Да го открием навреме, да го спрем в ранен етап - това е основната задача на лечението на цервикална дисплазия.
Лечението включва решаването на много специфичен проблем - елиминиране на причината, която е причинила патологични промени в епителните клетки. Най-често трансформацията на клетъчната тъкан се провокира от вируси, като първото място сред тях е заето от човешкия папиломен вирус. Освен това, свързаните с възрастта хормонални промени, хроничните възпалителни заболявания, коковите инфекции и много други причини не се отказват толкова лесно от позициите си. Жена, на която е поставена диагноза цервикална дисплазия, трябва да бъде подготвена за доста дълъг период на лечение, което наистина ще я направи здрава.
Нека разгледаме какви методи се използват при лечението на ендоцервикална дисплазия:
- Консервативно (приемане на лекарства според курса и режима, определени от лекаря).
- Хирургично (локална хирургична интервенция, пълноценна операция, в зависимост от стадия на развитие на патологията).
- Допълнителни методи на лечение (физиотерапия, билкови лекарства).
- Алтернативни методи за лечение на цервикална дисплазия, които не са потвърдени нито клинично, нито статистически. Поради това те ще бъдат разгледани по-долу само като общо описание.
Най-общо терапията може да бъде описана по следния начин:
- Елиминиране на причината за заболяването и задължително отстраняване на сектора на дисплазията:
- Каутеризация на областта (лазерна терапия).
- Криодеструкция.
- Метод на електрокоагулация.
- Дългосрочна лекарствена терапия (имуномодулатори, витаминна терапия).
- Хирургично лечение (конизация) или отстраняване на увредената област с помощта на радиохирургичен нож.
Тактическото и стратегическо планиране на лечението на цервикална дисплазия зависи пряко от тежестта на патологията.
- Първата степен на тежест е лекарствената терапия, която активира и поддържа имунната система. Дисплазията често се неутрализира след лечение, това е особено вярно след елиминирането на патогена - HPV.
План за лечение:
- Непрекъснато наблюдение на пациента в продължение на една до две години след изясняване на диагнозата.
- Редовен скрининг на състоянието на епитела (цитология).
- Имуномодулатори, прием на важни микроелементи – селен, фолиева киселина, витамини от група В, витамини Е, А, С.
- Паралелно лечение на съпътстващи патологии на пикочно-половата система.
- Лечение на участъци от шийката на матката, увредени от дисплазия, с помощта на химични коагулиращи агенти (ваготил).
- Препоръки за здравословно хранене и начин на живот.
- Избор на адаптивни контрацептивни методи, които изключват хормонални лекарства.
- Наблюдение от ендокринолог.
- Втора степен на тежест:
- Методи за каутеризация.
- Методи за криотерапия (криодеструкция).
- Лазерно лечение.
- Лечение с радиовълнова терапия.
- Конизация (изрязване на засегнатата област на епителната тъкан).
Хирургичното лечение на цервикална дисплазия се извършва на втория ден след края на менструалния цикъл, за да се предотврати патологична пролиферация на ендометриума. Също така, малките рани след операция зарастват по-лесно в тези дни.
- Третата степен на тежест е сериозна диагноза. Лечението се определя съвместно с онколог.
Кратък преглед на методите на лечение с техните предимства и някои недостатъци:
- Каутеризация.
- Предимството е наличността, както по отношение на технологиите, така и на цената.
- Недостатъкът е, че няма технологична възможност за контрол на качеството на каутеризацията и дълбочината на проникване на електрическата верига.
- Криометод (разрушаване с помощта на ултраниски температури):
- След процедурата не остават дълбоки белези; методът е подходящ за млади, нераждали жени.
- Недостатъкът са усложненията, временни, но неприятни, под формата на обилно течение след процедурата. Трябва да се вземе предвид и това, че след криозамразяване пациентът трябва да се въздържа от полов акт в продължение на 1,5-2 месеца.
- Лазерно лечение:
- Специфичното „изпаряване“ на засегнатата област на епитела практически не оставя следи, никакви белези, процедурата е много прецизна.
- Близките области на шийката на матката могат да бъдат засегнати от лазера и да се изгорят.
- Радиовълнова терапия:
- Методът се счита за нискотравматичен, прецизен и безболезнен. След радиовълнова терапия не е необходима рехабилитация или режимни ограничения. Рецидивите са практически нулеви.
- Недостатъкът може да се счита за високата търговска цена на процедурата.
- Конизация:
- Няма специфичен критерий за конично изрязване на тъкан, който да се счита за предимство или недостатък. Във всички случаи на използване на скалпел ще останат рани, методът е травматичен, но в съвременната практика гинеколозите извършват конизация с лазер. Лазерното изрязване е много по-ефективно, не причинява продължително кървене. Конизацията като лечение на цервикална дисплазия се предписва само при необходимост и е невъзможно да се използва по-щадящ метод.
Като цяло, лечението на цервикална дисплазия се разделя на няколко етапа:
- Общи – лекарства за нормализиране на състоянието на епителната тъкан (ортомолекулярна терапия) – есенциални витамини (бета-каротин, витамини от група В, аскорбинова киселина, фолиева киселина, олигомерни проатоцианидини, полиненаситени мастни киселини, селен, ензимна терапия. Тази категория включва и специална диета.
- Медикаментозно лечение - имуномодулатори и цитокини за неутрализиране на вируси и инфекциозни агенти.
- Локална терапия – химическа каутеризация (коагулация).
- Лечение с хирургическа намеса.
- Фитотерапия
Лекарства
Цервикалната дисплазия се лекува успешно в повечето случаи, при условие че диагностичните мерки се провеждат навреме. Лекарствата могат да се предписват като спомагателен етап от терапията; основното лечение на CIN се счита за методи за отстраняване на епителна тъкан, областта и слоя, където се развива патологичният процес. Консервативното лечение с медикаменти обаче също е включено в комплекса от терапевтични мерки. На първо място, необходими са медикаменти за неутрализиране на активността на най-често срещания причинител на диспластични промени - HPV. Освен това, важен критерий за избор на лекарства може да бъде възрастта на жената и нейното желание да запази фертилитета.
Лекарствата, използвани при лечението на CIN, са насочени към постигане на следните цели:
- Противовъзпалителни лекарства (етиотропна терапия). Режимът на лечение се избира в зависимост от етиологията и стадия на заболяването.
- Лекарства от категорията хормонални лекарства за възстановяване на нормалното функциониране на ендокринната система.
- Имуномодулатори.
- Лекарства и средства, които спомагат за нормализиране на вагиналната микробиоценоза (микрофлора).
По този начин, лекарствата, които могат да бъдат предписани на етапа на консервативно лечение, са всички видове имуномодулатори, внимателно подбран комплекс от витамини и микроелементи. Гинеколозите отреждат водеща роля на фолиевата киселина, група витамини - А, Е, С, селен.
Повече подробности за това какви лекарства могат да бъдат предписани за цервикална дисплазия:
Лекарства, които стимулират имунната система |
Интерферон-алфа 2 Изопринозин Продигиозан |
Активира производството на имунни клетки, способни да устояват на вирусни инфекции. Защита на клетките от проникване на бактерии и вируси Укрепва всички защитни функции на организма като цяло |
Витаминни препарати, микроелементи |
Фолиева киселина Ретинол (витамин А) Витамини C, E Селен |
Фолиевата киселина се предписва като средство за противодействие на разрушаването на клетките на епителната тъкан. Витамин А помага на епителните клетки да преминат нормално през процеса на делене. Витамин Е действа като мощен антиоксидант. Витамин С се счита за класическо средство за укрепване на защитните сили на организма. Селенът действа и като антиоксидант и помага на клетките на ендоцервикалната тъкан да се регенерират и възстановят след конизация, каутеризация и други терапевтични процедури. |
Подобни схеми на лечение на цервикална дисплазия се използват в почти всички страни, които се считат за развити. Гинеколозите се опитват да избягват сериозни хирургични интервенции възможно най-дълго, когато диагностицират CIN, но медикаментите не винаги са в състояние ефективно да повлияят на патологичния процес на клетъчна дегенерация. Следователно, в 65-70% от случаите е необходимо да се отстрани част от цервикалната тъкан и след това да се предпише поддържащ курс на медикаменти.
Трябва да се отбележи, че лекарят може да проведе и антибактериална, антивирусна терапия, като правило това се случва, когато цервикалната дисплазия вече е прогресирала до по-тежки стадии. Като цяло, медикаментите като отделна лечебна стратегия за CIN не се използват.
Хирургично лечение на цервикална дисплазия
Хирургичното лечение на цервикална дисплазия е най-често използваният метод. Изборът на терапия за CIN зависи от много фактори - възрастта на пациента, стадия на дисплазия, съпътстващи патологии, размера на увредения епител. Изчаквателната стратегия на лечение е подходяща само когато цервикалната дисплазия е диагностицирана като умерена, т.е. стадий I по тежест.
Съвременното хирургично лечение включва няколко основни техники:
- Ексцизия и нейните варианти: бримкова електрокоагулация, радиоексцизия, диатермоелектричен метод за отстраняване на тъкани, електроконизация.
- Разрушаване на атипична област от епитела чрез студено облъчване – криоконизация, криодеструкция.
- Лазерна вапоризация (също лазерна конизация или каутеризация).
- Изрязване на зоната на атипична трансформация на епителни клетки – конизация с нож.
- Отстраняване на шийката на матката - ампутация.
При какви условия е препоръчително да се извърши хирургично лечение на цервикална дисплазия?
- Най-добрият период за отстраняване на патологично променена област от епител се счита за фоликуларната фаза на месечния цикъл (фаза I). По това време, след процедурата, регенерацията на тъканите се подобрява поради повишеното съдържание на естрогени.
- Ако операцията се извършва спешно, е необходимо да се определи нивото на човешки хорион гонадотропин (hCG), за да се изключи евентуална бременност. Това е особено важно, когато операцията е насрочена за втората фаза на менструалния цикъл.
- Хирургичната интервенция е неизбежна, когато цервикалната дисплазия е диагностицирана в трети стадий. По този начин може да се сведе до минимум рискът от злокачествено заболяване – развитие на онкопатология.
- В случай на откриване на HPV (папиломавирус), най-ефективните методи са лазерно отстраняване на трансформираните клетки или диатермокоагулация.
Повече за хирургичните методи на лечение на CIN:
- Унищожаване. Като правило, гинеколозите използват студен метод - криодеструкция с помощта на криоген (течен азот). Тази технология е тествана за първи път през 1971 г. и оттогава нейната ефективност е потвърдена клинично и статистически от почти всички лекари по света. Криометодът се използва на 7-ия-10-ия ден от месечния цикъл, не изисква специфична подготовка. Има обаче някои противопоказания за употребата му:
- инфекциозни заболявания в острата фаза.
- видими области на белези в шийката на матката.
- остър възпалителен процес във влагалището.
- цервикална дисплазия, прогресираща до трети стадий.
- хронична ендометриоза.
- туморен процес в яйчниците.
- неясни граници на патологично променената област на шийката на матката.
- бременност.
- началото на менструацията.
След криодеструкция много пациенти отбелязват кърваво, доста обилно течение, което се счита за приемлива норма за определен следоперативен период. Ефективността на техниката е близо до 95%, в зависимост от предварителната диагноза и индивидуалните характеристики на пациента. Рецидив е възможен в случаи на неправилно определен стадий на цервикална дисплазия.
- Диатермокоагулацията е един от най-разпространените методи за хирургично лечение на цервикална дисплазия. По същество това е метод за каутеризация, използващ два вида електроди - големи и малки (под формата на контур). Токът се подава точково и с ниско напрежение, което позволява провеждането на сравнително насочена процедура. Нюансът на техниката е, че няма начин за регулиране на дълбочината на каутеризация, но с цялостна подробна диагностика тази задача може да бъде преодоляна. Усложнения - белези, тъканна некроза, възможно развитие на ендометриоза. Според статистиката около 12% от пациентите могат да попаднат в категорията на тези, които страдат от подобни последици.
- Лазерна вапоризация и лазерна конизация. Вапоризацията е позната на гинеколозите от 80-те години на миналия век, методът е бил много популярен, но все още остава доста скъп. Лъчевата, CO2 метод е насочено унищожаване на атипични клетки. Технологията е ефективна, почти безкръвна, но подобно на други хирургични методи, има своите странични ефекти:
- Възможно е изгаряне на близките тъканни области.
- невъзможността за извършване на хистология след операция.
- необходимостта от пълно обездвижване на пациента (неподвижност с помощта на обща анестезия).
- риск от болка след процедурата.
- Гинеколозите използват радиовълновия метод като алтернатива на други методи. Технологията все още не е получила официално одобрение от световната медицинска общност, тъй като няма достатъчно клинични и статистически данни. Точно както ултразвуковото лечение, RVT (радиовълнова терапия) е слабо проучена по отношение на усложнения и ефективност.
- Конизация на шийката на матката със скалпел (конизация с нож). Въпреки появата на по-модерни техники, конизацията със скалпел остава един от най-разпространените методи за лечение на CIN. Гинеколозите изрязват участък от атипични клетки, използвайки метода на студения нож, като едновременно с това вземат тъкан за биопсия. Усложнения и недостатъци на технологията - възможно кървене, риск от травма на околните тъкани, дългосрочна регенерация.
- Отстраняването на шийката на матката или нейната част (ампутация) се извършва стриктно по показания, когато цервикалната дисплазия е диагностицирана като тежка (стадий III). Операцията се извършва в болнична обстановка, показана е обща анестезия. Такъв радикален метод е необходим, за да се сведе до минимум рискът от развитие на рак на маточната шийка.
Секс с цервикална дисплазия
Цервикалната дисплазия не е противопоказание за интимни връзки. Сексът с цервикална дисплазия е възможен, но има определени условия и правила.
Въздържанието е показано след операция (хирургично лечение на цервикална дисплазия):
- Лазерна каутеризация (или метод с радиовълни).
- Всички видове конизация (криодеструкция, с помощта на лазер или електрически контур).
- Отстраняване на част или цялата шийка на матката (ампутация).
Защо трябва да ограничавате сексуалния контакт?
- 1-2 месеца след каутеризацията епителната тъкан се възстановява, регенерацията отнема време. През този период жената се нуждае от специални условия - специална диета, дневен режим, а използването на вагинални тампони също е забранено. Периодът на въздържание се определя от метода, състоянието на пациентката и стадия на цервикална дисплазия.
- Изрязването на част от шийката на матката е доста сериозна процедура. След нея е необходимо да се изключат интимни отношения за поне 4-5 седмици. Конизацията се счита за по-сериозна хирургическа интервенция в сравнение с вапоризацията или каутеризацията, така че въздържанието от секс може да продължи до два месеца.
- Премахването (ампутацията) на шийката на матката изисква поне 2 месеца въздържание от полов акт. Периодът на въздържание се определя индивидуално, но трябва да се помнят за сериозните последици за здравето при нарушаване на режима на въздържание.
Причините, поради които сексът е изключен след операция, са съвсем разбираеми:
- Повърхността на раната е много уязвима, включително към инфекции. Освен това, половият акт значително забавя процеса на регенерация на тъканите.
- Интимният живот през времето, когато е възможно кървене след операцията, е под въпрос като такъв.
- Сексуалният контакт след операцията може допълнително да травмира цервикалния епител и да провокира рецидив на дисплазия.
- Съществува риск от повторно заразяване с инфекциозни агенти, ако партньорът не е преминал лечение заедно с жената.
- Сексът в следоперативния период може да причини увреждане на лечебната зона, което може да доведе до кървене.
- За една жена интимните отношения след отстраняване на увредената област на шийката на матката са много болезнени и причиняват дискомфорт.
Ако цервикалната дисплазия се лекува консервативно, сексът с партньор не е забранен, но ще трябва да се консултирате с вашия гинеколог. Не се препоръчва да влизате в отношения с непознати партньори, разбира се, честите смени са изключени. Също така, жената трябва да бъде изключително внимателна към собственото си здраве, особено ако след полов акт се появи нетипично течение или болка. Това може да е първият признак на ускоряващ се патологичен процес.
Слънчево изгаряне при цервикална дисплазия
Солариумът и гинекологичните заболявания са несъвместими. Цервикалната дисплазия се счита за предраково заболяване. Въпреки че не е смъртна присъда, подобна диагноза предполага превантивни и защитни мерки.
Един от факторите, които провокират рак, включително рак на маточната шийка, може да бъде прекомерното излагане на слънце. Дисплазията в начален стадий може да се лекува успешно, но развитието ѝ може да бъде провокирано от слънчеви лъчи, солариум. Това се дължи на факта, че вирусите, бактериите, инфекциозните агенти, които често са причина за CIN, реагират добре на топлина, тя е почти идеална среда за тях. Освен това, многото часове на плажа не толкова ще придадат на кожата красив нюанс, колкото ще намалят защитните функции на организма, да не говорим за слънчев или топлинен удар. Отслабването на имунната система е сигурен начин за стартиране на развитието на инфекции и свързани с тях патологии. UV лъчите са полезни само в определено време, в нормална доза и само за абсолютно здрави хора. Техният излишък има отрицателен ефект върху клетъчната структура, а цервикалната дисплазия е просто атипично делене на епителните клетки. Освен това, ултравиолетовата радиация може да проникне достатъчно дълбоко в слоевете на кожата и да активира „спящи“ онкологични процеси, причинявайки генетична недостатъчност.
Слънчевите бани при цервикална дисплазия могат да се провеждат само ако лекуващият лекар е дал разрешение за това и е предписал специално режим на слънчеви бани. Това правило важи и за посещението на солариум. Дори при CIN в лек, начален стадий, не бива да експериментирате и да рискувате собственото си здраве. Не забравяйте, че според статистиката ракът на маточната шийка е на трето място сред всички най-често срещани онкопатологии при жените. Слънцето ще почака, можете да се печете на слънце, когато болестта е оставена в миналото. Това време обикновено настъпва 12-16 месеца след успешно лечение и редовен преглед от лекар.
Повече информация за лечението
Предотвратяване
Цервикалната дисплазия е сериозна диагноза, състоянието на епителната тъкан е заплашително насочено към онкопатология. Следователно, профилактиката трябва да бъде цялостна и редовна. Ракът на маточната шийка, като един от рисковете за развитие на CIN, започва с предракови гинекологични заболявания. Един от най-ефективните методи за превенция в тази област се счита за систематичен скрининг. Още през 2004 г. международната общност на гинеколозите одобри резолюция за тотален скринингов преглед на всички жени, започвайки от 20-25-годишна възраст. Препоръчва се прегледите да се провеждат поне веднъж на всеки 2 години до достигане на климактеричния период (50-55 години). След това се предписва превантивен скрининг на всеки 3-5 години, въпреки че пациентките могат да се подлагат на него по-често по собствено желание.
Програмата за превенция на цервикална дисплазия дава възможност за идентифициране на области с патологично променен епител в ранните етапи и предприемане на навременни мерки за тяхното спиране. Струва си да се отбележи, че скринингът не е 100% начин за предотвратяване на развитието на HPV (папиломавирус), то може да бъде спряно само чрез ваксинация.
Ваксините са ефективни срещу всички онкогенни инфекциозни и вирусни агенти и се препоръчват за жени в репродуктивна възраст. Такива мерки, заедно с редовната цитология, значително намаляват броя на случаите на рак на маточната шийка и спасяват хиляди животи като цяло.
По този начин, превенцията на цервикалната дисплазия, или по-скоро, нейното превръщане в стадий III, се състои от следните действия:
- Навременно посещение при гинеколог, поне веднъж годишно.
- Цялостно лечение на всякакви инфекциозни или вирусни патогени.
- Здравословно хранене и начин на живот като цяло. Отказване от вредни навици - тютюнопушене, злоупотреба с алкохол, безразборни сексуални връзки.
- Спазване на основните правила за лична хигиена.
- Използване на памучно бельо, отказ от модерни експерименти със синтетични джапанки и други „удоволствия“, които често водят до възпалителни процеси.
- Контрацепцията като бариера срещу инфекции, особено ППБ (полово предавани болести).
- Ваксинация срещу папиломавирус.
- Редовен скрининг на матката, шийката на матката и тазовите органи (ПАП тест, цитология, биопсия, ако е показано).
Препоръки за предотвратяване на развитието на диспластични патологии при жени от различни възрастови категории:
- Първият профилактичен преглед трябва да се проведе не по-късно от 20-21 години (или през първата година след началото на сексуалните отношения).
- Ако Пап тестът е отрицателен, превантивно посещение при гинеколог трябва да се прави поне веднъж на всеки 2 години.
- Ако жена над 30-годишна възраст има нормални резултати от Пап тестовете, тя все още трябва да посещава лекар поне веднъж на всеки 3 години.
- Дамите над 65-70 години могат да спрат посещенията при гинеколог и прегледите, ако цитологията е нормална. Превантивните скринингови прегледи трябва да продължат при чести положителни цитологични тестове до 50-55-годишна възраст.
В много развити страни съществуват образователни програми за населението, които провеждат разяснителна работа относно заплахата от рак и неговата превенция. Нито програмите, нито заповедите на правителствено ниво обаче могат да заместят здравия разум и желанието за запазване на собственото здраве. Следователно, превенцията на рака на маточната шийка и диспластичните изменения трябва да бъде съзнателен и доброволен въпрос, всяка разумна жена трябва да разбира значението на профилактичните прегледи и да се подлага на тях редовно, за да избегне сериозни последици.
Прогноза
Цервикалната дисплазия все още не е рак, подобна диагноза само показва риска от злокачествено развитие на патологичния процес. Според статистиката около 25-30% от пациентите, които са отказали сложно лечение и редовни прегледи, попадат в онкоклиника. Има и други, по-оптимистични цифри. 70-75% (понякога повече) с помощта на диагностика, внимателно подбран курс на лечение, включително радикални методи, се излекуват напълно и след това се подлагат само на профилактични прегледи. Очевидно е, че по-голямата част от жените все още са по-внимателни към собственото си здраве и успешно преодоляват болестта.
За да направим информацията по-убедителна, ще формулираме прогнозата за цервикална дисплазия по следния начин:
- Всеки трети пациент, диагностициран с CIN, не е изпитвал симптоми на заболяването. Дисплазията е открита случайно по време на рутинен преглед от лекар.
- Съвременната медицина е способна успешно да се бори с рака на маточната шийка, при условие че патологията на епителната обвивка на шийката на матката бъде открита своевременно.
- Хирургичното лечение за диагноза цервикална дисплазия е показано в 80-85% от случаите.
- Рецидиви на диспластични процеси са възможни в 10-15% от случаите дори след успешно лечение. Обикновено се откриват по време на профилактични прегледи 1,5-2 години след операцията.
- Повторното развитие на патологията може да се обясни с неточно изрязване на областта с атипични клетки или в случай на персистиране на папиломавируса.
- По време на бременност, дисплазия от първи етап може да бъде неутрализирана чрез мощно преструктуриране на хормоналната, имунната и други системи на жената.
- Цервикалната дисплазия не пречи на естественото раждане и не е строго показание за цезарово сечение.
- При CIN в умерен стадий прогнозата е повече от благоприятна. Само 1% от пациентите продължават лечението поради трансформацията на патологията в стадий II и III.
- 10-15% от жените с цервикална дисплазия в стадий II продължават сложната терапия поради развитието на процеса до стадий III (това се случва в рамките на 2-3 години).
- Преходът на дисплазията към трети стадий и към рак на маточната шийка се наблюдава при 25-30% от жените, които не са получили лечение, и при 10-12% от пациентите, преминали пълен курс на терапевтични мерки.
- Повече от 75-80% от жените, при които е поставена ранна диагноза CIN, се възстановяват напълно в рамките на 3-5 години.
Цервикалната дисплазия като асимптоматичен процес, развиващ се сравнително бавно, остава трудна, но преодолима задача за гинеколозите. Този проблем се решава особено успешно, при условие че жената разбира сериозността на заболяването и съзнателно се подлага на навременни профилактични прегледи, включващи целия необходим набор от диагностични изследвания. ЦИН не е онкология, но все пак е първият алармен сигнал за заплаха. Рискът е по-лесен за предотвратяване и неутрализиране в самото начало на развитието.

