Медицински експерт на статията
Нови публикации
Шпори на петата и пръстите: симптоми, какво да правите, народно лечение у дома
Последно прегледани: 04.07.2025

Цялото съдържание на iLive е медицински прегледано или е проверено, за да се гарантира възможно най-голяма точност.
Имаме строги насоки за снабдяване и само свързваме реномирани медийни сайтове, академични изследователски институции и, когато е възможно, медицински проучвания, които се разглеждат от специалисти. Имайте предвид, че номерата в скоби ([1], [2] и т.н.) са линкове към тези проучвания.
Ако смятате, че някое от съдържанието ни е неточно, остаряло или под съмнение, моля, изберете го и натиснете Ctrl + Enter.
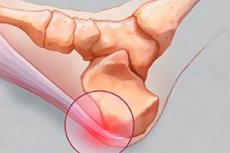
Шпорите по краката са често срещано явление в съвременната медицина. Това не е просто мазол или кокошка, както много пациенти смятат, а сериозно заболяване. В областта, където е локализирана шпората, възниква възпаление. То постепенно се разпространява в други области на стъпалото. С течение на времето, вместо възпалителен процес, се образува костен израстък (остеофит). Не очаквайте шпората да изчезне сама. Тя задължително изисква сложна терапия и елиминиране на причините за образуването ѝ, без които тя може да прогресира и да се разпространи, засягайки и други области.
 [ 1 ]
[ 1 ]
Епидемиология
Днес шиповете на петата са една от най-често срещаните патологии. В сравнение с миналия век, честотата на тази патология се е увеличила с 8%. Преди се е смятало, че шиповете на петата са следствие от хронично или остро нараняване на стъпалото. Но в момента има много повече причини за тази патология. Тази диагноза се среща в 17% от случаите. Тази патология е особено разпространена сред жителите на градовете и големите метрополии. В 80% от случаите се среща при жени. Предполага се, че причината е постоянното ходене на токчета. Рискът се увеличава значително с възрастта. Така, при хора над 40 години шиповете на петата се срещат 3 пъти по-често, отколкото при млади хора.
Причини шпори на пръстите на краката
Има много причини за появата на шпори и те са доста разнообразни. Много лекари посочват плоскостъпието и други вродени или придобити патологии и аномалии в развитието на стъпалото като основна причина. Така, при плоскостъпието, сводът на стъпалото се сплесква. В резултат на това се получава неправилно преразпределение на телесното тегло и натоварването върху стъпалото. При плоскостъпието основната тежест отива върху петата.
Други експерти твърдят, че причината за заболяването може да са различни ставни заболявания. Падане или скок от височина може да причини увреждане на костите и ставите.
Доста често причината е претоварването на краката. Постоянното ходене, както и леката и тежка атлетика, оказват негативно влияние върху здравето и допринасят за образуването на шпори.
Промените в метаболизма и подаграта водят до развитие на шипове. Солните отлагания и образуването на тромби имат особено негативен ефект. По този начин, заболявания, съпроводени с лоша съдова проводимост и нарушения на кръвообращението (захарен диабет, атеросклероза), често водят до образуване на шипове.
При някои инфекциозни заболявания се развива и шпора. Това е особено улеснено от скрити инфекции, като хламидия, гонорея. При такива заболявания шпора също се държи скрито. В началото се развива без никакви симптоми, без да се проявява по никакъв начин. И едва след няколко месеца, почти след пълното узряване, се проявява като остра болка в стъпалото, изразен растеж.
Често причината са свързани с възрастта промени в скелета, стъпалото, както и свързани с възрастта нарушения на кръвообращението в съдовете, застой във венозната система на краката и бавно възстановяване на връзките и сухожилията.
Рискови фактори
Рисковата група включва хора, страдащи от плоскостъпие, артрит, възпалителни заболявания на костите, ставите, меките тъкани. Възпалителните процеси в областта на ставите имат особено негативен ефект. И в резултат на това се стига до деформация на стъпалото, промени в походката. Първоначално сухожилните тъкани са засегнати от възпалителния процес, след което той расте, появяват се отлагания.
Подаграта също е рисков фактор. Еластичността и устойчивостта на връзките намаляват, развиват се костно възпаление и хипертрофия. Могат да се появят разкъсвания на връзките и отделни влакна.
Хората с диабет и атеросклероза също са изложени на риск. Това се дължи на влошаване на състоянието на кръвоносните съдове, нарушаване на техния тонус и отлагане на холестерол в лумена на съдовете. В резултат на това съдовете не са в състояние да изпълняват пълноценно функциите си. Те не могат да осигурят на организма необходимото количество хранителни вещества и кислород, не могат да отстраняват отпадъчни продукти, което води до образуване на токсини, интоксикация и прогресия на възпалителния процес.
Хората с генитални инфекции също са изложени на риск, особено ако това са латентни инфекции като хламидия, гонорея, сифилис, микоплазмоза. Бактериите причиняват бактериални интоксикации, провокират развитието на алергични реакции, тъй като са сенсибилизиращи фактори. Те са способни да имат не само локален ефект, но и да засегнат целия организъм, образувайки нови огнища на инфекция и провокирайки генерализирани процеси. Те могат да засегнат и стави, мускули, сухожилия, което в крайна сметка води до разрастване на повърхностния слой на костта. Отличителна черта на шиповете с бактериална етиология е, че болката се появява не само в състояние на движение, но и в покой.
Ревматизмът, системният лупус еритематозус са доста мощни рискови фактори. Това са автоимунни заболявания, при които човешката имунна система произвежда антитела срещу собствените си тъкани. Атакират се всякакви тъкани, дори съединителните и мускулните, което е отлична предпоставка за развитие на възпалителни реакции и тъканна пролиферация.
В риск са и хората със затлъстяване, тъй като има метаболитно разстройство, в резултат на което тъканите растат, анатомичните и физиологичните характеристики на тялото се променят, а настъпва компресия и нараняване на фасцията и костите.
 [ 4 ]
[ 4 ]
Заразни ли са шиповете на краката?
Те не са заразни, тъй като представляват предимно асептично възпаление, т.е. възпаление, което протича без инфекциозен процес и развитие на патогенна микрофлора. Последицата от това възпаление е пролиферацията на съединителната тъкан или отлагането на соли в областта на стъпалото. След втвърдяване се образува шпора.
 [ 5 ]
[ 5 ]
Патогенеза
Обикновено образуването на шпора се предшества от някаква патология, в резултат на която шпора се развива допълнително. Това може да бъде възпаление, инфекциозен процес, промени, свързани с възрастта, задръствания в краката или нарушения на кръвообращението.
Поради това се получава допълнителна травма на костите и кръвоносните съдове в краката, появяват се микроруптури на мускули, кръвоносни съдове и други структури. Това води до болка, посиняване и повишена регенерация на тъканите. Този процес често завършва с развитие на асептично възпаление (не е съпроводено с нарушение на микрофлората или развитие на инфекция).
След това се развива мускулно увреждане, уврежда се лигавичната торбичка и структурите, локализирани под калканеалния туберкул. Процесът е съпроводен с образуване на течен ексудат. Тази течност утежнява патологията, тъй като кръвообращението и лимфообращението се влошават, клетките и тъканите не получават необходимото количество кислород и хранителни вещества, продуктите от разпад и въглеродният диоксид не се отстраняват напълно. Това допринася за развитието на възпалителен или инфекциозен процес, тъй като преобладаващите условия отговарят на изискванията на анаеробната микрофлора, която започва своето развитие.
Характерен признак е натрупването на течност в междуклетъчните пространства, която впоследствие може да се превърне в гной. Това само влошава всички образувани преди това патологии. Кръвообращението се нарушава и съответно се нарушава по-нататъшният тъканен метаболизъм, калциевите соли се отлагат върху костния туберкул и се развива шиповидно образувание. По този начин, като цяло, шпора може да се представи като вторична реакция, която възниква в отговор на възпалителен процес.
Симптоми шпори на пръстите на краката
Основният симптом е силна болка в увредената област. Основното място на шпора е петата и стъпалото. В тези области постепенно се развива зачервяване, появява се издигане и увредената област расте. Ако палпирате стъпалото, увредената област ще бъде много по-гореща от останалата част на стъпалото. Хората често сравняват тази болка с пробиване на стъпалото с нокти. Напипване на пирон в петата. Болката е особено силна сутрин, при опиране на стъпалото, ставане. Това се обяснява със свиването на фасцията по време на почивка или сън. През нощта протича най-интензивна регенерация на тъканите, които, възстановявайки се, срастват. Сутрин, веднага щом станем, те отново са подложени на разкъсване, което е съпроводено с прилив на болка. Първоначално се локализира в областта на увредената част на тялото, след което бързо се разпространява.
Заболяването може да се прояви остро: просто е болезнено човек да става сутрин, болезнено е да се обляга на крака след дълго седене. В някои случаи болката се появява постепенно, в началото умерена, на която човек практически не обръща внимание. Всичко зависи от локализацията на възпалителния процес. Човек с шпора е лесно да се разпознае по походката му: тя обикновено се променя. Човек стъпва върху областта, където не боли или където няма патология. Така че, при шпора на петата човек се обляга на пръстите на краката си, предпазвайки петата от натоварването. Когато шпора е локализирана в пръстите на краката, човек, напротив, се обляга на петата или страничната повърхност на стъпалото.
Шипата не винаги се проявява като болка. Много хора не се притесняват от нея и дори не подозират за съществуването ѝ. Тя се открива случайно на ултразвук или рентгенова снимка като костен израстък. Но може да има и обратни случаи: човек усеща силна остра болка, докато по време на прегледа не се открива патология под формата на шипи или израстъци.
Как изглежда шпора на крака?
Изглежда като малко образувание, стърчащо над повърхността на непокътнатата област. Структурата е по-плътна в сравнение с други области. Цветът на кожата може да се промени. Най-често придобива матов, жълтеникав или леко сив оттенък. Размерът варира в широки граници в зависимост от тежестта на патологията, пренебрегването и периода на образуване на шпора. Може да бъде от няколко милиметра до десетки сантиметра. Зачервяване, като правило, не се появява.
- Шпора на петата
Шпорите са особено често срещани по възглавничките на стъпалата при жените, тъй като те предпочитат да носят обувки на висок ток, което значително деформира стъпалото и нарушава кръвообращението. Подобни шипове се наблюдават при професионални танцьори, хореографи и балерини поради професионалната им дейност.
- Кракът подува поради шпора
Обикновено при шпорите не се наблюдава подуване и зачервяване. Но понякога има такива изключителни случаи, когато се развива подуване. Това най-често се случва, ако шпората се е развила на фона на метаболитни нарушения, повишена сенсибилизация на организма. Това може да е и признак на алергична реакция или да се появи като страничен ефект в отговор на действието на лекарства, физиотерапия и други въздействия.
- Болка в краката поради шпори
При шпорите често се наблюдава не само болка в областта на самата шпора, но и болка в краката. Най-често тя се разпространява към ставите, сухожилията, мускулите. Често болката обхваща ставите. В този случай първо страда глезенната става, а след това се засягат и останалите.
Дете има шпора на крака си
Най-често причината е травма - рязък скок, падане. Децата водят активен начин на живот, така че нарушенията на кръвообращението са рядкост. Доста често шпорите се появяват в резултат на фрактури, когато се постави гипсова превръзка и кракът е обездвижен за дълго време. След отстраняване на гипса на мястото на срастване на костите се образува белег, който постепенно се превръща в костен израстък.
Етапи
Обикновено развитието на шпора протича на три етапа. На първия се развива някакъв патологичен процес, който допринася за развитието на заболяването, появява се етиологичен фактор и чувствителен организъм.
На втория етап се развива възпалителният процес, активира се имунният отговор и се добавят съпътстващи патологии: нарушено кръвообращение, лимфен поток, натрупване на течност, ексудат или гной.
В третия етап възпалената тъкан расте. В резултат на това се образуват израстъци, които увреждат околните меки тъкани.
Форми
Класификацията се основава на различни характеристики, като например локализация. Така че, съществуват шпори на петата, плантарни шпори, шпори на пръстите и шпори, образувани между пръстите. Всяка от тях има свои собствени характеристики, въпреки че поради общите характеристики на основните процеси и структура, всички те са обединени под едно наименование.
Шпори на петата
Най-често срещаният вид шпори са шпорите на петата. При влошаване, леко възпаление може да доведе до образуване на остри шипове. Те са причина за развитието на болков синдром, тъй като острите израстъци се абсорбират в меките тъкани и кожата, причинявайки тяхното увреждане. Мнозина свързват тази болка с убождане на нокът. Болката е подобна на усещането, когато човек стъпи с бос крак върху остър предмет.
Именно болката е основният симптом, чрез който се диагностицира шпора. Но понякога се случва шпора на петата да не причинява болка на пациента. Това се случва рядко, но въпреки това се случва. При такива пациенти шпора се открива случайно по време на диагностичен преглед. Болката се определя от особеностите на местоположението на израстъците на петата. Например, те могат да бъдат разположени косо, в резултат на което острият край не докосва меките тъкани. Има случаи, когато дължината на израстъците е недостатъчна, за да увреди меките тъкани. Но случаите на безболезнено протичане на заболяването са много редки, следователно патологията се открива главно чрез болков синдром.
Също така, пациент с петна шипа може да бъде разпознат по походката му, която се променя значително. Човекът се опитва да не стъпва върху онези области, които причиняват болка, но стъпва върху други, което води до по-нататъшна деформация на стъпалото.
Причините за появата на шипове на петата са носенето на физиологично неправилни обувки, травми, вродени или придобити патологии на стъпалото (например плоскостъпие). Остри възпалителни, инфекциозни процеси, наднормено тегло, промени, свързани с възрастта, могат да бъдат причина. Също така, интензивни, професионални спортни дейности, когато тялото редовно получава травми. Микротравмите обикновено заздравяват, но белезите от тях се натрупват, което в крайна сметка води до развитие на възпаление и шипове.
Шиповете на петата изискват задължително лечение, тъй като могат да бъдат опасни поради своите усложнения. Лечението трябва да започне възможно най-рано, тъй като ако лечението не започне своевременно, може да се развие увреждане на тазобедрената става, частична загуба на подвижност и невроза.
Шпора на петата
На стъпалото, шпорите най-често се появяват като вторична патология, която се появява на фона на метаболитни нарушения или след скорошни възпалителни и инфекциозни заболявания. Те са следствие от факта, че възниква възпаление на тъканите на стъпалото, които постепенно губят способността си да изпълняват пълноценно функциите си. Кръвообращението се влошава, оттокът на лимфа и тъканна течност се нарушава, развиват се оток и хиперплазия. От възпалената тъкан започват да се отлагат соли, което води до образуване на костни израстъци.
Шпора на големия пръст на крака
Най-често този вид шипове се образуват след травма, някакъв вид увреждане на палеца на крака. Най-опасно се счита увреждането на костта и ставата, по-малко опасно е увреждането на меките тъкани. Може да е следствие и от неправилно разпределение на теглото и натоварването, в резултат на което тежестта се измества напред и не е равномерно разпределена по стъпалото. Може да се появи в резултат на носене на неправилни и тесни обувки за продължителен период от време.
Шпора на малкия пръст на крака
На малкия пръст на крака най-често се появява шпора при деца или възрастни хора. Причината е недостатъчна мобилност, особености на хормоналния и ендокринния фон, поради намален имунитет. Също така, причината може да бъде метаболитно нарушение и някои вродени или придобити с възрастта патологии, например захарен диабет, атеросклероза, на фона на които има нарушение на кръвообращението, нормалния състав на кръвта, отлагания на отделни компоненти в стените на кръвоносните съдове.
Шпора между пръстите на краката
Шиповете между пръстите на краката се образуват главно в резултат на травма или механично увреждане на меките тъкани или костите. Възниква възпаление, в резултат на което се нарушава хомеостазата. Възпалената тъкан постепенно набъбва, възниква хиперплазия, тоест започва да образува издатини. Също така, костни израстъци могат да се образуват поради отлагане на соли, дължащи се на неправилен метаболизъм.
Сини шпори по краката
Сините шпори могат да показват развитието на възпалителен процес, както и интензивна липса на кислород и излишък на въглероден диоксид. Това се дължи главно на факта, че кръвообращението в крайниците е нарушено. Появява се тромб или разширени вени, при които кръвта и лимфата застояват.
Усложнения и последствия
Няма опасни усложнения, които застрашават живота. Но те могат значително да намалят качеството на живот на човек. Ако шпора не се лекува дълго време, може да се появи частична или пълна загуба на чувствителност. Често се наблюдават възпаления и увреждания на ставите. Синдромът на постоянна болка изтощава човек и може да доведе до невроза и психични разстройства.
 [ 9 ]
[ 9 ]
Диагностика шпори на пръстите на краката
За да се постави диагноза, е необходимо да се посетите лекар и да се подложите на диагностика. Обикновено лекарят разпитва пациента (събира анамнеза за живота и заболяването). Въз основа на анализа на тези данни е възможно да се направи заключение за възможните причини за заболяването. Вече въз основа на субективните оплаквания на пациента е възможно да се предположи диагноза. За да се потвърди, пациентът се преглежда, предписват се лабораторни и инструментални изследвания.
По време на прегледа лекарят палпира крака. Ако се появи болка в областта на шпората, лекарят притиска увредената област от всички страни. Външно шпората е доста лесна за откриване, тъй като достига няколко сантиметра височина.
Тестове
Диагнозата може да бъде потвърдена чрез изследвания. Може да се наложи общ клиничен и биохимичен кръвен тест. Това ще ни позволи да установим основния етиологичен фактор на заболяването и приблизително да си представим протичането на патологичния процес, неговата посока.
Клиничният кръвен тест може да определи наличието на възпалителен процес и неговата тежест. Биохимичният анализ ще помогне за изясняване на редица характеристики на възпалителния процес, ще помогне за определяне на тактиката и стратегията за по-нататъшно лечение и ще даде възможност за прогнозиране на неговия резултат.
Също така, клиничният анализ може да покаже степента на сенсибилизация на организма, алергизация на клетките. Показателите за алергия и склонността на организма към алергични реакции ще бъдат показани от нивото на еозинофилите. Повишеното ниво на еозинофили може да бъде и признак на паразитен процес, който също може да провокира развитието на възпалителен процес. Според анализа е възможно да се открият признаци, сочещи за наличието на вирусна инфекция в организма, скрити инфекции.
При необходимост могат да бъдат предписани допълнителни изследвания, като анализ за латентни инфекции, вирусологични изследвания, намазки от лезията или друг биотоп. Може да се предпише алергологично изследване, определяне на нивото на имуноглобулин Е (индикатор за алергия), хистамин и медиатори. Имунограмата ще бъде доста информативна, показваща състоянието на имунната система, защитните сили на организма, защитния потенциал на лигавиците и кожата.
 [ 10 ]
[ 10 ]
Инструментална диагностика
Основният инструментален метод е рентгеново изследване, което позволява визуализиране на шпората. В началните етапи на патологията шпората има заоблена форма и само леко се издига над повърхността на костта. Тя обаче може да бъде причина за силна болка и това е друг признак, който позволява диагностициране на заболяването въз основа на клиничната картина. След около 2-3 години шпората достига размер от няколко сантиметра и вече е забележима дори с просто око. В този случай човек се движи изключително с патерици. Има обаче и случаи, когато шпората, дори с такъв размер, не причинява никакви неудобства на човек.
Диференциална диагноза
Диференциалната диагностика се основава на необходимостта от диференциране на шипа от други подобни образувания, както и от ясно определяне на вида на шипата. На първо място, шипите се диференцират от мазоли и кокоши глави. За това се използват различни методи. Често е достатъчен преглед и преглед на пациента, за да се определи естеството на патологията въз основа на клиничната картина и специфичните признаци. Ако това не е достатъчно, се използват налични методи за лабораторна и инструментална диагностика.
- Мазоли, шпори по краката
Шипата е костно образувание, което уврежда меките тъкани и е съпроводено със силна болка. Следователно е доста лесно да се различи от калус по външните му признаци.
Мазолите, които се образуват по стъпалата, пръстите на краката и в междупръстниковото пространство, често са болезнени и затрудняват ходенето. Но те лесно се различават от шпорите по време на преглед, защото са увредени само кожата и подкожната тъкан. Болката възниква в резултат на натиск върху нервните окончания. Понякога мазолът има доста дълбоко проникващи корени. Мазолите се отстраняват доста лесно след третиране на краката и вземане на гореща вана за крака.
- Шпори, мазоли по краката
Мазолите са образувания по повърхността на кожата, които са много лесни за разграничаване от шпорите. При палпация те не навлизат дълбоко в корените; повърхностното им разположение се усеща ясно. Мазолите, в сравнение с шпорите, се характеризират с относително мека структура.
Лечение шпори на пръстите на краката
Основните методи на лечение са консервативни. Това е етиологично лечение. Но често се използва и симптоматично лечение, което е насочено към премахване на симптомите, облекчаване на състоянието и облекчаване на болката.
При необходимост се предписва локално лечение, главно мехлеми и кремове. Широко се използва физиотерапия, която помага за нормализиране на кръвообращението и премахване на запушванията.
В случай на неефективност на консервативните методи на лечение, се използва хирургическа интервенция. Но лекарите се опитват да прибягнат до тези методи само в случай на крайна необходимост. Голям недостатък на тези методи е високата вероятност шпора да се появи отново.
Как да лекуваме шипове на петата с медикаменти
В началото лекарите се опитват да лекуват шпорите с консервативни методи и само ако те са неефективни, прибягват до хирургични операции. Основните лекарства са нестероидни противовъзпалителни средства, които са насочени към намаляване на пропускливостта на кръвоносните съдове, премахвайки възпалителния процес. Тези лекарства също подобряват кръвообращението, нормализират лимфния метаболизъм и действат като блокери на възпалението.
Използват се и хондропротектори, които позволяват възстановяване на анатомичните структури и физиологичните функции, елиминирайки възпалението в ставите и връзките. Това ускорява регенерацията на увредените тъкани.
Често се използват терапевтични блокади, които се извършват само от квалифициран хирург. Същността на процедурата е инжектиране на анестетик и противовъзпалително лекарство директно в шпора.
Лекарства
Всички лекарства трябва да се приемат при стриктно спазване на предпазните мерки. За пациента основната предпазна мярка е задължителна консултация с лекар и стриктно спазване на всички препоръки и индивидуално подбран режим на лечение. В противен случай могат да се развият странични ефекти, включително метаболитни нарушения, засилване на болката и прогресия на шпора.
От нестероидните противовъзпалителни лекарства често се използва ибупрофен: 1 таблетка 2-3 пъти дневно, в зависимост от тежестта на болковия синдром и тежестта на патологичния процес. Можете също да препоръчате nise - доста силно противовъзпалително и аналгетично лекарство, приемайте 1 или 0,5 таблетки преди лягане. Ацетилсалициловата киселина се приема по 1 таблетка два пъти дневно. Противопоказан е за хора с намалено кръвосъсирване, склонност към кървене, в следоперативния период, тъй като съдържа лекарства, които разреждат кръвта.
От хондропротекторите може да се препоръча хондроцерин. Ако е необходимо, лекарят може да го предпише под формата на интрамускулни инжекции.
Кремове и мехлеми за крака от шипове на петата
От мехлемите можем да препоръчаме индометацинов мехлем, волтарен, диклак гел и гел за дълбоко облекчаване. Те помагат за потискане на циклооксигеназата, ензим. Оптималната честота на употреба е три пъти дневно, в продължение на поне 14-28 дни. Не бива да очаквате ранен ефект. Можете да избегнете пристрастяване, като сменяте с най-близкия аналог на всеки 14 дни.
Използват се също хидрокортизонови, преднизолонови мехлеми, бетаметазон и дексаметазон.
Те трябва да се използват с повишено внимание, тъй като съдържат хормони, които са изключително опасни вещества и могат да причинят редица странични ефекти, включително хормонален дисбаланс. Необходимо е да се има предвид: не се препоръчва за деца. Курсът не трябва да надвишава 14 дни. Противопоказан за бременни жени и кърмещи майки.
Има мехлеми, специално предназначени за лечение на шипове по краката. Те стимулират регенерацията на тъканите. Артрин, мукозат, хондроксид са се доказали добре. Механизмът на действие на тези мехлеми е прост: растежът на шипата се спира или забавя. Трябва да се втрива в кожата, докато мехлемът се абсорбира напълно. Продължителността на терапията е 1-12 месеца.
Хомеопатичните мехлеми, като например: апис мехлем, мехлем за петни шипове, се нанасят върху чиста кожа и се втриват, докато мехлемът се абсорбира напълно. Съставът включва различни, многобройни компоненти, които имат пряк или непряк ефект. Те спомагат за облекчаване на възпалението. Растителните екстракти имат по-малко странични ефекти, ефективно облекчават болката и отока.
Използват се мехлеми на основата на билки и други компоненти, например крем-балсам „Златен ус“, „Контрактубекс“ и мехлем от тинтява. Тези мехлеми се прилагат върху засегнатата област 3-4 пъти на ден. Много по-ефективно ще бъде прилагането им след вани за крака и масажи на краката. Това ще позволи на лекарството да се абсорбира по-добре и да има по-голям ефект. Препоръчително е мехлемите да се комбинират и да се прилагат заедно. През първите два дни се препоръчва прилагането на мехлеми на всеки 2 часа. След това те се редуват, което помага да се избегнат алергични реакции и пристрастяване. Продуктите се използват продължително време, средно 1-3 месеца.
Основното действие е насочено към облекчаване на болката, премахване на възпалението, намаляване на солните отлагания по костната повърхност и във фасциалните влакна. Това подобрява кръвообращението и повишава еластичността на връзките.
Загряващите мехлеми подобряват кръвообращението, нормализират метаболитните процеси в тъканите, ускоряват отстраняването на продукти от разпад и токсини, образувани по време на възпалителния процес. Това позволява не само да се елиминира възпалителният процес, но и да се намали болката. Мехлемът подобрява топлообмена в тъканите и ускорява възстановяването на увредените участъци. Тези мехлеми включват випросал, ефкамон, никофлекс, апизатрон, финалгон и други мехлеми.
Втрийте с нежни кръгови движения, оставете да попие за 3 минути. След това е по-добре да обуете вълнени чорапи, което ще позволи на продукта да попие по-бързо и ще осигури максимален положителен ефект. След нанасяне на мехлема, не забравяйте да измиете добре ръцете си. Курсът на лечение е 14 дни.
 [ 13 ]
[ 13 ]
Физиотерапевтично лечение
Съвременната медицина разполага с широк спектър от физиотерапевтични методи за лечение.
Широко се използва лечение с Витафон, което помага за бързо облекчаване на отока и възпалението, подобрява съдовата функция и нормализира кръвообращението.
Използва се фонофореза, по време на която се прилага хидрокортизонов мехлем с помощта на ултразвук. Желаният ефект се постига благодарение на комбинираното действие на ултравиолетова светлина и хормонален агент. Той спомага за подобряване на метаболитните процеси, нормализира микроциркулацията на кръвта, осигурява отток на кръв и лимфа и елиминира запушванията. Благодарение на ултразвука, хидрокортизонът прониква много по-дълбоко в тъканите, което значително увеличава неговата активност.
Лазерната или квантовата терапия помага за облекчаване на болка, подуване, зачервяване и намалява възпалението. Тя има стимулиращ ефект върху тялото. Лазерният лъч може да проникне дълбоко в тъканта през кожата и да има терапевтичен ефект.
Рентгеновата терапия блокира нервните окончания около шпората, което елиминира болката и намалява възпалението.
Същността на ударно-вълновата терапия се състои и в блокиране на болковите рецептори. В резултат на това болката по време на физическо натоварване е значително намалена, сухожилията и връзките се укрепват, а костните израстъци се абсорбират.
Средно са необходими 7-15 физиотерапевтични сесии, за да се постигне положителен ефект, в зависимост от вида терапия и тежестта на патологичния процес. Обикновено един курс е достатъчен за пълно премахване на шиповете по краката и предотвратяване на повторната им поява.

