Медицински експерт на статията
Нови публикации
Остеохондропатии на костите
Последно прегледани: 07.07.2025

Цялото съдържание на iLive е медицински прегледано или е проверено, за да се гарантира възможно най-голяма точност.
Имаме строги насоки за снабдяване и само свързваме реномирани медийни сайтове, академични изследователски институции и, когато е възможно, медицински проучвания, които се разглеждат от специалисти. Имайте предвид, че номерата в скоби ([1], [2] и т.н.) са линкове към тези проучвания.
Ако смятате, че някое от съдържанието ни е неточно, остаряло или под съмнение, моля, изберете го и натиснете Ctrl + Enter.
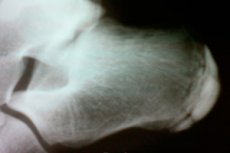
Остеохондропатиите са група заболявания на костно-ставната система. Те се характеризират с асептичен субхондрален инфаркт на маргиналната област на гъбеста костна тъкан в области с повишено натоварване.
Основните видове дегенеративно-дистрофични процеси в костите:
- Епифизарните краища на тръбните кости са главата на бедрената кост, главата на втората и третата метатарзална кост и стерналният край на ключицата.
- Гъбести кости - патела, ладьевидна кост на стъпалото и ръката, лунатна кост на ръката, тяло на прешлените, сезамоидна кост на първата метатарзофалангеална става.
- Апофизи на костите - тибиална туберкулоза, калканеална туберкулоза, вертебрални апофизи, срамна кост.
- Частично увреждане на ставните повърхности - главата на бедрената кост, дисталния край на бедрената кост, лакътните и глезенните стави, главата на раменната кост, лъчевата кост, лакътната кост.
Асептичната костна некроза може да бъде първична и вторична:
- Първичен – развива се в детска възраст, свързан е с действието на съдови, възрастови и ендокринни фактори. Бързият темп на растеж на скелета при децата и конституционалните особености на скелетната система оказват значително влияние върху развитието на заболяването.
- Вторично (симптоматично) – е усложнение на основното заболяване. Развива се на фона на исхемия на костната тъкан, васкулит, дегенеративни и метаболитни нарушения, невротрофични и ендокринни нарушения и други патологични процеси.
В повечето случаи заболяването има моноартикуларен характер на лезията. Най-често се локализира в главата на бедрената кост, ладьевидната кост на стъпалото и метатарзалните кости. Рядко се откриват множествени лезии на епифизите на фалангите на горните крайници, двустранни лезии на туберкулоза на пищяла и туберкулоза на калканеуса.
Остеохондропатиите на костите се характеризират с изразени болезнени усещания на мястото на лезията, които се усилват с натоварване и намаляват в покой. Наблюдава се локален болезнен оток поради реактивен синовит, който възниква при нараняване на засегнатата част на костта. Възможно е и леко влошаване на общото благосъстояние.
Патологичният процес се характеризира с продължително протичане с постепенно изчезване на клиничните и диагностичните признаци. За установяване на диагнозата се използва набор от лабораторни и инструментални изследвания. Лечението се състои от курс на лекарствена терапия, физиотерапия и ограничена физическа активност. В особено тежки случаи се извършва хирургическа интервенция.
Остеохондропатия на стъпалото
Дегенеративно-дистрофичният процес в костите на стъпалото е свързан с некроза на гъбестата кост, която е подложена на най-голямо механично натоварване. Заболяването се характеризира и с увреждане на апофизите на тръбните кости. Най-често се диагностицира при деца и юноши; възрастните боледуват изключително рядко.
В повечето случаи патологията има доброкачествен ход, без да засяга функционирането на ставите. Самолечението е типично за заболяването. В този случай наличието на асептична некроза може да се прецени само чрез рентгенови снимки и наличие на деформираща артроза.
Механизмът на заболяването не е напълно изяснен. Най-често то е свързано с локални съдови нарушения, които възникват поради действието на различни фактори: травма, инфекция, вродени и метаболитни нарушения.
Остеохондропатията на стъпалото има няколко форми:
- Лезия на скафоидната кост (болест на Колер I) - най-често се развива при момчета на възраст 3-10 години. Възможни са както едностранни, така и двустранни процеси. Некрозата на скафоидната кост при възрастни е синдром на Мюлер-Вайс.
- Асептична некроза на главите на метатарзалните кости (болест на Колер II) - тази форма на заболяването се среща в по-малко от 1% от случаите на увреждане на стъпалото. Най-често се диагностицира при жени на възраст 10-20 години. При множествена некроза се наблюдава статична деформация на стъпалото: плоско-валгусна и валгусна деформация, напречно и надлъжно плоско стъпало, диспластично развитие.
- Разрушаване на сезамоидната кост на първата метатарзофалангеална става (болест на Ренандер-Мюлер) - среща се при жени на възраст 15-30 години, проявява се с остра болка под главата на първата метатарзална кост, която се усилва при изправяне на пръста и при ходене. Рентгенографските признаци показват промяна в структурата на засегнатата кост, нейната фрагментация.
- Туберозна лезия на 5-та метатарзална кост – развива се поради нарушение на осификацията, от допълнителни точки на осификация. Рентгеновата снимка показва несраснала фрактура на тубероза, персистираща апофиза или допълнителна везалиева кост. Заболяването се диагностицира в детска възраст с повишено натоварване на стъпалото. Пациентите имат куцаща походка с повишено натоварване на вътрешната част на стъпалото.
- Дисекционна остеохондроза на талуса - най-често възниква поради травма на глезенната става. Патологичният процес протича в областта на талусния блок и се проявява с асептично възпаление. На рентгеновата снимка се вижда фокус на разрушение с назъбени контури, ограничен от здравата тъкан от зона на склероза.
- Асептична некроза на калканеалния бугор (болест на Гаглунд-Шинц) - болка при натоварване и палпация на калканеуса се наблюдава при пациенти на възраст 7-14 години. Нарушението се проявява като периостит или бурсит, възможна е атрофия на мускулите на прасеца. Рентгеновата снимка показва увреждане на апофизата на калканеуса, разхлабване на кората под апофизата.
Всички гореспоменати остеохондропатии преминават през няколко етапа на развитие. Лечението зависи от стадия на заболяването, наличието на усложнения и характеристиките на организма на пациента. Най-често се провежда консервативна терапия, но в особено тежки случаи е възможна хирургическа интервенция.
Остеохондропатия на калканеуса
Тази форма на дегенеративно-некротично заболяване се диагностицира по-често при деца, отколкото при възрастни. Рисковата група включва момичета на възраст 7-9 години и момчета на възраст 9-11 години. Остеохондропатията на калканеуса е типична за професионални спортисти и хора, които редовно изпитват повишена физическа активност.
Болестта на Шинц, или асептична некроза на калканеуса, се развива поради нарушаване на храненето на костната тъкан. Основните причини за разстройството включват:
- Ендокринни и метаболитни нарушения.
- Лошо усвояване на калций.
- Травми и повишена физическа активност.
Симптомите на заболяването зависят от неговия стадий и наличието на усложнения. При някои то протича бавно за дълъг период от време, докато при други причинява остра болка. Нарушаването на храненето на костната тъкан се проявява с подуване в засегнатата област, проблеми със сгъването и разгъването на стъпалото, болка при опит за палпация. Възможно е също така да има повишаване на локалната телесна температура, куцане при ходене, болка на мястото, където ахилесовото сухожилие се прикрепя към петната кост.
Диагностиката включва рентгенография, компютърна томография и ядрено-магнитен резонанс. Рентгенограмата показва аномалии в структурните модели на апофизата и фрагментация, нарушени разстояния между петната кост и апофизата. В болния крак неравностите на контурите са по-изразени, отколкото в здравия. Диференциалната диагностика е задължителна. Патологията се сравнява с промени в костите, които са сходни по симптоматика.
Лечението се състои от курс на лекарствена терапия. На пациентите се предписват хондропротектори и калциеви препарати, аналгетици. Физиотерапевтични процедури са показани за облекчаване на болката и стимулиране на регенеративните процеси. Необходимо е също така да се сведе до минимум натоварването на засегнатия крайник и да се изберат правилните обувки.
Остеохондропатия на калканеалната туберкулоза
Разрушаването и бавното възстановяване на гъбестата костна тъкан на калканеалната туберкулоза се наблюдава предимно при жени на възраст 12-15 години. Заболяването може да има едностранно или двустранно увреждане.
Причини за дегенеративни процеси в костите:
- Микротравми.
- Повишена физическа активност.
- Ендокринни, съдови и неутрофични фактори.
Основните симптоми включват: силна болка при ходене, подуване на засегнатите тъкани, променена структура и мускулна атрофия. Диагностиката се състои от комплекс от лабораторни и инструментални методи. Извършва се и диференциация с костна туберкулоза, злокачествени тумори, бурсит, периостит, остеомиелит, възпалителни лезии.
Лечението започва с консервативни методи. Показани са обездвижване на засегнатия крайник, облекчаване на болката, физиотерапия и прием на мултивитаминни комплекси. Ако горните методи не донесат желания терапевтичен резултат, се посочва хирургическа интервенция. Особено внимание се обръща на превантивните мерки, насочени към предотвратяване на рецидиви на заболяването.
Остеохондропатия на метатарзалните кости
Метатарзалните кости са пет тръбни къси кости, които са част от стъпалото. Те са подложени на дегенеративно-дистрофични процеси. Болестта на Албан-Колер II или асептичната некроза на метатарзалните кости е по-често срещана при млади жени. Основната причина за развитието на патологията е честото и продължително носене на обувки на висок ток.
Болезненото състояние постепенно прогресира, причинявайки остра болка при ходене. Смяната на обувките и намаляването на натоварването на краката облекчава дискомфорта, но костната некроза продължава, развивайки се в деформираща артроза. Рентгеновите снимки разкриват уплътнена метатарзална глава и нейното фрагментиране.
Лечението в повечето случаи е консервативно. На пациентите е показано да намалят натоварването на крака, да се подложат на физиотерапевтични процедури и да носят стелки. В особено тежки случаи се извършва резекция на метатарзалната кост, за да се отстранят обширни костни образувания.
Остеохондропатия на метатарзалната глава
Асептичната лезия на метатарзалната глава се диагностицира най-често при жени на възраст 12-18 години. В 10% от случаите некрозата засяга няколко метатарзални кости, по-рядко се наблюдават двустранни лезии.
Основната причина за заболяването е нарушение на костното хранене. Това се случва поради наранявания, носене на тесни или неподходящи обувки, претоварване на долните крайници, плоскостъпие (статично напречно, надлъжно). Разрушаването на тъканите настъпва постепенно, така че симптомите се появяват постепенно. Признаците на разстройството включват:
- Болезнени усещания при натоварване на крака.
- Куцота.
- Невъзможност за ходене боси, в меки обувки и по неравен терен.
- На гърба на стъпалото, на нивото на лезията, има малък оток, простиращ се проксимално по протежение на метатарзалната кост.
- Палпацията на главата е болезнена.
- Скъсяване на пръста, съседен на главата.
- Деформация на метатарзофалангеалната става и ограничаване на движението в нея.
За диагностика се използват рентгенова снимка, компютърна томография и магнитен резонанс. Показани са също лабораторни изследвания и диференциални методи.
Рентгенологични признаци на заболяването:
- Първият етап се проявява с леко уплътняване на структурата на костната тъкан на засегнатата област.
- На втория етап се наблюдава удебеляване на ставната повърхност на главата на метатарзалната кост и увеличаване на плътността на костната ѝ тъкан.
- Третият етап се характеризира с фрагментация, т.е. резорбция на некротична костна тъкан.
- Четвъртият етап е възстановяване на структурата на деформираната кост и изчезването на признаци на фрагментация.
При диференциране заболяването се сравнява с усложнения от фрактура на главата на метатарзалната кост, възпалителни процеси и болестта на Дайхландер (маршова фрактура).
На първия и втория етап е показано обездвижване на засегнатия крайник. В по-късните етапи е необходимо носенето на ортопедична стелка с разположение на напречните и надлъжните сводове на стъпалото. Необходимо е също така напълно да се изключи всякакво претоварване на стъпалото. Провеждат се физиотерапевтични процедури за намаляване на болезнените усещания и стимулиране на регенеративните процеси.
Ако консервативната терапия не даде очакваните резултати, тогава се извършва хирургическа намеса. Хирургичната интервенция е насочена към премахване на костни израстъци, които увеличават болката и пречат на нормалното носене на обувки. Възможно е и възстановяване на подвижността на ставите. Прогнозата е благоприятна в повечето случаи. Напредналите форми на заболяването се развиват в деформираща артроза с дисфункция на предната част на стъпалото.
Остеохондропатия на скафоидната кост
Болестта на Кьолер I се диагностицира рядко и обикновено след наранявания. Момчетата на възраст 3-10 години и по-големи често се сблъскват с тази патология. Възможна е както едностранна, така и двустранна асептична некроза на скафоидната кост. Ако нарушението се открие при възрастни, то се отнася до самостоятелна нозологична форма на остеохондропатия и се нарича синдром на Мюлер-Вайс.
При децата заболяването възниква, когато процесът на осификация на ладийната кост е нарушен. На рентгенова снимка това се проявява със следните признаци:
- Повишена плътност на засегнатата кост.
- Сплескване на осификационното ядро.
- Фрагментация на скафоидната кост в сагитална посока.
- Разширяване на междукостното пространство.
На задната част на стъпалото, по вътрешния му ръб, се появяват подуване и болка. Поради това пациентът куца, стъпвайки със засегнатия крайник. Заболяването може да възникне на фона на плоскостъпие, деформация на стъпалото и пръстите. При диференциацията се взема предвид възможността за фрактура, възпалителен процес, изолирана туберкулозна лезия.
Лечението е консервативно. Необходимо е обездвижване на засегнатия крайник с гипсова превръзка. Задължителни са физиотерапевтични процедури, които подобряват кръвоснабдяването на засегнатите тъкани, облекчават болката и насърчават възстановяването. Хирургична интервенция не се извършва. Продължителността на пълното възстановяване на костната структура отнема 1,5-2 години.
Остеохондропатия на талуса
Талусът или калканеалната кост е една от костите, които образуват долната част на глезена. Тя е покрита на 60% със ставен хрущял и е отговорна за пренасянето на телесното тегло върху повърхността на стъпалото. Костта се състои от няколко части: блок, глава, заден израстък.
Асептичната некроза на тази локализация е рядка, заплашва с ограничена подвижност, инвалидност. Мъжете се сблъскват с този проблем по-често от жените. Основната възрастова група на пациентите е 20-45 години.
Причини за дегенеративно-дистрофични процеси:
- Усложнения от фрактура.
- Нарушения на кръвообращението.
- Травми на глезена.
- Повишена физическа активност.
Заболяването се характеризира с бавно прогресиране. Некрозата преминава през няколко етапа. Основните симптоми включват локален оток и болезнени усещания при ходене.
В диагностичния процес се използват рентгенова снимка, компютърна томография, ядрено-магнитен резонанс и набор от лабораторни изследвания. Рентгеновата снимка ясно показва лезия с клетъчна структура, ограничена от зона на склероза от здравата кост. Също така се наблюдава изпъкналост и изтъняване на крайната плочка над лезията. В този случай са възможни както едностранни, така и двустранни процеси.
Лечението в повечето случаи е консервативно. На пациентите се предписват лекарства и физиотерапия за подобряване на кръвообращението, възстановяване на плътността на костните клетки и стимулиране на регенеративните процеси. Ако се потърси медицинска помощ своевременно, прогнозата е благоприятна.
Остеохондропатия на тазобедрената става
Болестта на Legg-Calve-Perthes представлява около 2% от всички ортопедични патологии. Най-често се диагностицира на възраст 4-14 години. В същото време, пациентите от мъжки пол боледуват по-често от жените. Патологичният процес може да бъде двустранен, но едностранната локализация на некрозата е по-честа.
Причини за увреждане на тазобедрената става:
- Миелодисплазия на лумбалния гръбначен мозък.
- Възпаление на тазобедрената става.
- Травми със свиване на кръвоносните съдове и нарушаване на кръвоснабдяването.
- Инфекциозни заболявания.
Ранните стадии на дегенеративния процес протичат асимптоматично. С напредването им се появяват болки в тазобедрените и коленните стави и куцота. По-късно се наблюдава деформация на главата на бедрената кост и ограничаване на движението в болната става. Деформацията зависи от размера на лезията и определя изхода на патологията.
За диагностика се използват ЯМР, ултразвук на тазобедрените стави и рентгенова снимка. Лечението е насочено към възстановяване на анатомичната структура на костта, за да се предотвратят нарушения на походката и да се елиминира болката. На пациентите се предписват лекарства, физиотерапия и лечебни упражнения. Хирургично лечение е показано при тежки форми на заболяването. Операцията е насочена към подобряване на кръвоснабдяването на тазобедрената става и премахване на нарушения в ставата. Продължителността на лечението е от 3 до 4 години.
Остеохондропатия на бедрената кост
Болестта на Пертес е патологично състояние, при което кръвоснабдяването на главата на бедрената кост е нарушено, с последваща асептична некроза. Среща се в детска и юношеска възраст от 3 до 14 години и е една от най-често срещаните остеохондропатии. Момчетата са засегнати по-често от момичетата, но при последните заболяването протича с тежки усложнения.
Причини и фактори на нарушенията на храненето на костната тъкан:
- Метаболитни нарушения.
- Въздействие на външни фактори.
- Наранявания и щети.
- Миелодисплазия.
- Възпалителни и инфекциозни заболявания.
- Хормонални промени в юношеска възраст.
- Нарушаване на метаболизма, участващ в образуването на костна тъкан.
- Генетична предразположеност.
- Аномалии в структурата на тазобедрената става.
Асептичната некроза на бедрената кост преминава през пет основни етапа на развитие:
- Нарушаване на кръвоснабдяването и образуване на некротичен фокус.
- Импресионна фрактура в разрушената област.
- Резорбция на некротична тъкан, скъсяване на шийката на бедрената кост.
- Пролиферация на съединителната тъкан в лезията.
- Заместване на съединителната тъкан с нова кост, заздравяване на фрактури.
В ранните етапи се наблюдава лека болка при ходене, локализирана в тазобедрената става. Дискомфортът може да се разпространи към колянната става или да засегне целия крак. Пациентът започва да куца, влачейки засегнатия крайник. По-нататъшното разрушаване на главата и нейното импресионно счупване провокира остра болка и силна куцота. На този фон мобилността е ограничена, пациентът не може да обърне крака навън, движенията на сгъване и разгъване в тазобедрената става са ограничени. Наблюдават се и вегетативни нарушения в дисталните отдели - бледи и студени крака, повишено изпотяване.
За диагностика се използват рентгенова снимка, ЯМР и компютърна томография. Лечението зависи от стадия на заболяването, неговите усложнения и симптоми. В повечето случаи терапията е консервативна. Посочени са пълно разтоварване на крайника, прием на лекарства за подобряване на кръвообращението и стимулиране на растежа на костната тъкан. Физиотерапевтичните процедури, които поддържат мускулния тонус и ускоряват процеса на регенерация, са не по-малко ефективни.
Остеохондропатия на главата на бедрената кост
Това е една от най-често срещаните форми на дегенеративно-дистрофично костно заболяване. Среща се при пациенти на възраст 5-12 години. Най-често се наблюдава едностранно увреждане, но е възможен и двустранен патологичен процес. Основните причини за разстройството включват нарушения на кръвообращението, травми, прекарани заболявания и генетична предразположеност.
В ранните стадии на заболяването симптомите са замъглени. С напредването му се появяват силна болка при ходене, мускулна атрофия, куцота и скъсяване на засегнатия крайник с 1-2 см. Диагностичните признаци на некроза се появяват след 6 месеца. На рентгенова снимка това се определя от равномерно потъмняване на главата на бедрената кост поради некроза и импресионна фрактура.
Лечението е насочено към възстановяване на функционалните възможности на засегнатия крайник. Показано е ограничаване на подвижността на тазобедрената става, използване на патерици и ортопедични устройства. Хирургичната интервенция се извършва рядко и е насочена към подобряване на кръвообращението в главата на бедрената кост.
Апофизна остеохондропатия
Болестта на Шойерман-Мау е асептична некроза на апофизите, т.е. израстъците на телата на прешлените. Тази форма на заболяването се диагностицира най-често при пациенти в периода на интензивен растеж, т.е. 11-18 години. Основната причина за патологията са вродени дефекти в развитието на междупрешленните дискове, нарушение на здравината на крайните пластини на телата на прешлените. Рисковите фактори включват ендокринни заболявания, функционални претоварвания, травми. Тоест, нарушение на процеса на осификация в зоната на растеж на телата на прешлените води до тяхната некроза и деформация.
Дегенеративно-дистрофичните процеси са типични за VII, VIII, IX и X гръдни прешлени. Възможно е също да се засегнат лумбално-гръдната и лумбалната области. Симптомите на заболяването зависят от стадия му.
Основните признаци на некроза:
- На първия етап болезнените усещания са минимални. Възможни са асиметрия на лопатките, леко увеличена гръдна кифоза, паравертебрална асиметрия. На ниво патологични промени се появяват спинозни израстъци, чието палпиране причинява болка. Възможно е и ограничаване на накланянето на тялото.
- Вторият етап се характеризира с появата на осификация на апофизите. Болки в гърба се появяват при продължително ходене или седене, повишена умора и мускулна слабост на краката и гърба. Засилване на гръдната кифоза, деформация. Развива се радикуларен синдром с ограничена подвижност на прешлените.
- Третият етап е сливане на апофизите с телата на прешлените. Характеризира се с кифоза и клиновидна деформация на телата на прешлените, признаци на спинална артроза със синдром на остра болка. Фиксираната кифоза и лумбалната лордоза не могат да бъдат коригирани.
Диагностиката се състои от набор от инструментални и диференциални методи. Лечението в повечето случаи е консервативно. На пациентите се предписват общоукрепващи процедури, витамини и щадящ режим на труд и почивка. За да се развие правилна стойка, е необходимо да се избере твърд матрак, а също така е възможно да се носи специален корсет - коректор за стойка.
Плуването, масажът на гърба и физиотерапевтичните процедури имат терапевтичен ефект. При тежка кифоза с неврологични усложнения се извършва хирургична интервенция. Ако лечението започне своевременно, заболяването има благоприятна прогноза.
Остеохондропатия на колянната става
Този вид асептична некроза се диагностицира най-често при деца и юноши. Основната причина за увреждане на колянната става са повишените механични натоварвания и наранявания.
Дегенеративно-дистрофичният процес включва няколко патологии в областта на коляното, всяка от които има свои собствени симптоми и локализация:
- Болестта на Кьониг е лезия на повърхността на коляното и пателофеморалната става.
- Болестта на Осгуд-Шлатер е некроза на тибиалната туберкулоза.
- Болестта на Синдинг-Ларсен-Йоханссон е лезия на горната/долната патела.
В началните етапи заболяването не се проявява с ярки симптоми. Патологията може да се заподозре по болков синдром, който се усилва при физическо натоварване на коляното. В същото време дискомфортът изчезва в покой. В по-късните етапи на некроза болката става постоянна.
Заболяването се диагностицира с помощта на ултразвук, ЯМР, сцинтиграфия, артроскопия и диференциални методи. За лечение могат да се използват както консервативни, така и хирургични методи. В първия случай е показано намаляване на натоварването върху коляното чрез фиксирането му. По време на операцията се отстранява хрущялното тяло с последваща хондропластика.
Изходът от заболяването зависи от неговия стадий и наличието на усложнения. Ако потърсите медицинска помощ своевременно, прогнозата е благоприятна. В по-късни етапи съществува риск от развитие на гонартроза, куцота и ограничено движение на колянната става. Пълното възстановяване на засегнатия крайник отнема около 1 година.
Остеохондропатия на пателата
Болестта на Синдинг-Ларсен-Йоханссон е асептична некроза в областта на пателата. Най-често тази патология се открива при пациенти на възраст 10-15 години. Заболяването е полиетиологично. Дегенеративният процес може да бъде свързан с разкъсване и отделяне на участък от костна тъкан от пателата поради повишена функция на квадрицепсния мускул.
Симптоми на патология:
- Увеличаваща се болка в колянната става.
- Подуване на меките тъкани в засегнатата област.
- Атрофия/разтежение на квадрицепса.
В някои случаи остеохондропатията на пателата се проявява на фона на некроза на тибиалната туберкулоза, т.е. синдром на Osgood-Schlatter.
За диагностика се използват различни инструментални методи. Рентгенограмата показва увреждане на кората на предно-долната част на пателата, фрагментация на долния ѝ полюс и периостит.
Лечението се състои от комплекс от консервативни методи. На пациентите се показва разтоварване на ставите, физиотерапия, масаж. Ако заболяването не реагира на консервативно лечение, се извършва хирургична интервенция с отстраняване на засегнатата кост.
Остеохондропатия на ключицата
Разрушаването и бавното възстановяване на гъбеста костна тъкан на ключицата е изключително рядко. Тази патология се нарича синдром на Фридрих. Най-често се диагностицира при юноши. Етиологията в повечето случаи е свързана с микротравми.
Признаци на заболяването:
- Болезнено подуване в областта на стерноклавикуларната става.
- Болка, която се усилва при физическо натоварване.
- Рентгенограмата показва удебеляване на стерналния край на ключицата и фокално просветление; костната тъкан е фрагментирана.
За диагностика се използват компютърна томография, ядрено-магнитен резонанс и рентгенова снимка. При диференциация заболяването се сравнява с периостит, остеомиелит на ключицата и други патологии. Лечението е консервативно. Ортопедът фиксира горния крайник от засегнатата страна за 7-10 дни. Показани са също физиотерапевтични процедури и прием на минерални комплекси. Прогнозата е благоприятна.
Остеохондропатия на раменната кост
Раменната кост е част от скелета на горния крайник, разположена между лопатката отгоре, лакътната кост и лъчевата кост отдолу. Тя е дълга тръбна кост, участва във формирането на раменните и лакътните стави, осигурявайки свободата на движенията им. Дегенеративно-дистрофичният процес представлява разрушаване на костното вещество с области на некроза и заместването им с мастна тъкан.
Увреждането на главата на раменната кост е една от причините за асептична некроза. Развитието на заболяването може да бъде свързано и със следните фактори:
- Нарушаване на кръвоснабдяването на костта.
- Синдром на отделението.
- Груби медицински манипулации.
- Дългосрочна хормонална терапия с кортикостероиди.
- Тромбоза и възпалителни патологии.
- Имунодефицитни състояния.
- Лъчетерапия или химиотерапия.
- Декомпресионни състояния.
Асептичната некроза на раменната кост се проявява с болезнени усещания при палпация на костта и при повишена физическа активност. С напредването на некрозата се нарушава подвижността на засегнатия крайник, мускулите на раменния пояс атрофират и костта става крехка.
Диагностиката се състои от визуален преглед на засегнатата област, рентгенова снимка, ЯМР и лабораторни изследвания. Лечението е медикаментозно, с курс на физиотерапия. Хирургично лечение се извършва само в тежки случаи. При навременно лечение заболяването има положителна прогноза.
Остеохондропатия на тибията
Тази патология е тежък дегенеративно-дистрофичен процес в костната тъкан, дължащ се на нарушаване на кръвоснабдяването, структурата и мастната дегенерация на костния мозък. Заболяването е полиетиологично, но са идентифицирани редица основни фактори, които увеличават риска от некроза:
- Травма и дисплазия.
- Токсични ефекти на лекарствата.
- Остеопения.
- Остеопороза.
- Ревматоиден артрит.
- Исхемична болест на сърцето.
Патологичното състояние се проявява с болка в тазобедрената става и областта на слабините, която може да се разпространява към коляното, кръста и сакрума. С напредването на заболяването дискомфортът става постоянен. Пациентът започва да куца, засегнатият крайник губи подвижността си поради мускулна атрофия.
Диагностиката на асептичната некроза на тибията се състои от обикновена рентгенография, ЯМР, компютърна томография, сцинтиграфия на меките тъкани. Лечението е консервативно: физиотерапия, медикаменти, лечебна терапия. Хирургично лечение е възможно при сериозни дегенеративни промени.
Остеохондропатия на фибулата
Фибулата е тръбна, тънка и дълга част на крака. Тя се свързва с пищяла, състои се от тяло и два края. Функционира като външен стабилизатор на глезенната става.
Дегенеративно-дистрофичната лезия на фибулата често се проявява на фона на некроза на тазовите кости и се проявява със следните симптоми: разширяване на ставната празнина, намаляване на височината на епифизите и смърт на костната тъкан.
Заболяването причинява болка при движение и палпиране на засегнатата област. Патологията се характеризира с цикличен ход. Общата ѝ продължителност е от 2 до 4 години. Лечението е комплексно: медикаменти, физиотерапия, лечебна терапия, минерални комплекси.
Остеохондропатия на тибиалната туберкулоза
Болестта на Осгуд-Шлатер е една от най-често срещаните форми на асептична некроза при деца. Лезията на тибиалната туберкулоза се диагностицира при пациенти на възраст 10-18 години, които активно се занимават със спорт. Заболяването може да бъде едностранно или със симетрични лезии на двата крайника.
Основната причина за разстройството са честите наранявания и повишената физическа активност. Дегенеративно-дистрофичният процес се проявява със следните симптоми:
- Подуване на лезията.
- Локална болка при палпация и флексия на крайника.
- При палпация се открива твърд костен растеж.
В ранните етапи дискомфортът е периодичен. С напредването му болката става постоянна и се усилва при ходене и клякане. Поради подуване се наблюдава умерена деформация на антеропроксималната част на пищяла. Това е ясно видимо отстрани при сгъване на колянната става. Туберозите могат да бъдат еластични или с плътна костна структура.
При поставяне на диагноза се вземат предвид рентгенографските признаци на патология. Наблюдава се промяна в структурата и контурите на тибиалната бугра - светли области се редуват с тъмни и безструктурни, образува се маргинална кухина. Диференциацията се извършва с повтаряща се сублуксация на пателата, тумори на хрущялната тъкан, авулзионна фрактура на тибиалната бугра, остеомиелит, инфрапателарен бурсит.
Лечението се състои в ограничаване на флексионните движения в коленните стави на засегнатия крайник. На пациентите се предписват болкоуспокояващи, лекарства, които укрепват костната тъкан и тялото. Физиотерапията е насочена към стимулиране на регенеративните процеси. Хирургичната интервенция е изключително рядка, тъй като съществува риск от увреждане на зоната на растеж и развитие на синостоза. Заболяването продължава 1-1,5 години и завършва с възстановяване на костната структура. В напреднали случаи е възможна деформация на лезията.
Остеохондропатия на седалищната кост
Една от трите части, които образуват тазовата кост, е седалищната кост. Асептичната некроза на тази локализация е синдром на Ван Нек. Заболяването се проявява на възраст 6-10 години, по-често при момчетата, отколкото при момичетата. Патологията се проявява като болка в бедрото и слабините, рефлекторна куцота и повишаване на телесната температура. В някои случаи се наблюдава ограничена болка в областта на симфизата.
За диагностика се използват инструментални методи: рентгенография, ЯМР. Рентгеновите лъчи разкриват сферично разширение в областта на седалищната кост, едно- или двустранна некроза. Дегенеративният процес се диференцира от туморни лезии на таза, костна туберкулоза, остеомиелит. Лечението и прогнозата зависят от тежестта на заболяването.
Остеохондропатия на клиновидната кост
Асептичната некроза на тарзалните кости на стъпалото (с форма на клин) е синдром на Кюншер. Клиновидата кост се уврежда поради удари, прекомерен натиск, усукване или огъване на стъпалото. Една от най-честите причини за заболяването е носенето на неподходящи обувки, които не съответстват на размера и ширината на стъпалото.
Дегенеративният процес се проявява с болка в областта на стъпалото, която се усилва по време на ходене. Пациентът започва да куца, опитвайки се да не стъпва върху болния крайник. За потвърждаване на диагнозата се правят рентгенови снимки. Остеохондропатията на клиновидната кост се диференцира от нейната фрактура.
Лечението в повечето случаи е консервативно. Засегнатият крайник се обездвижва с гипсова превръзка, предписват се лекарства за подобряване на кръвообращението. Препоръчват се и физиотерапевтични процедури, които стимулират процесите на регенерация на костната тъкан.


 [
[