Медицински експерт на статията
Нови публикации
Кандидозен вулвовагинит
Последно прегледани: 07.06.2024

Цялото съдържание на iLive е медицински прегледано или е проверено, за да се гарантира възможно най-голяма точност.
Имаме строги насоки за снабдяване и само свързваме реномирани медийни сайтове, академични изследователски институции и, когато е възможно, медицински проучвания, които се разглеждат от специалисти. Имайте предвид, че номерата в скоби ([1], [2] и т.н.) са линкове към тези проучвания.
Ако смятате, че някое от съдържанието ни е неточно, остаряло или под съмнение, моля, изберете го и натиснете Ctrl + Enter.
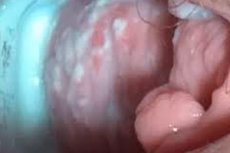
Кандидос вулвовагинитът е една от най-често срещаните патологии при жени в репродуктивна възраст. Заболяването се характеризира с възпалителен процес, провокиран от различни видове гъби от рода Candida. Лечението се извършва до елиминирането на патологичните симптоми.
Кандида вулвовагинит ли е млечница?
Кандидос вулвовагинит или млечница е патология, която се развива в резултат на повишена активност на опортюнистичната гъбична флора кандида. Такава флора обикновено присъства на лигавиците на човешкото тяло, но възпалителният процес и съответната патологична симптоматика възникнат, когато балансът на вагиналната микрофлора е нарушен. [1] Той е предпочитан от понижен имунитет, различни инфекциозни заболявания, други възпалителни процеси. Проблемът е придружен от неприятни усещания, се появява патологично изхвърляне, има неприятна миризма и др. Кандида вулвовагинит е причина за около една трета от случаите на вулвовагинит. [2].
Разликата е, че млечница може да се прояви не само под формата на вулвовагинит. Кандидозата често засяга устната кухина и уринарната система, включително при мъжете.
Само специалист може да определи вида на заболяването и да постави правилната диагноза след провеждане на подходящите диагностични мерки.
Епидемиология
Кандидос вулвовагинит в продължение на много години е лидер сред гинекологичните възпалителни заболявания при жените. Честотата на патологията е доста висока:
- Най-малко 75% от жените са имали кандидом вулвовагинит поне веднъж през живота си;
- Най-малко 50% от жените са имали повтарящи се епизоди на болестта;
- Около 8% имат честа, устойчива вулвовагинална кандидоза. [3]
Като цяло се смята, че кандидатът вулвовагинит причинява 15-30% от симптоматиката на възпалителните процеси на по-ниския генитален тракт. Следователно болестта може да се дължи на най-често срещаните сред всички гинекологични разстройства.
Към днешна дата има описания на повече от 170 представители на биоразнообразието на гъбична флора, подобна на дрожди. Сред тях преобладаващият брой - повече от 85% е Candida albicans.
Асимптоматичен превоз на кандидатна флора се среща при приблизително 18% от пациентите, които не са бременни на детеродна възраст.
Причини на кандидозния вулвовагинит
Известно е, че гъбичният флора обикновено присъства в нормалния микробиом на устната кухина, вагината, дебелото черво. Сред повече от една и половина изолирани сортове кандида, само девет се считат за патогенни за човешкото тяло. Около 90% от всички щамове на гъбична инфекция с дрожди, открити във влагалището на пациенти с кандидатен вулвовагинит, е Candida albicans. Много по-рядко срещани, но все пак се срещат candida glabrata, tropicalis, parapsilosis. Симптоматиката на тези лезии обикновено не се различава, въпреки че доказаният най-чести причинителен агент на кандидалния вулвовагинит, Candida albicans, е по-рядко свързан с персистираща форма на заболяването. Въпреки това, Candida е част от нормалната флора при много жени и е открита при 10% от асимптоматичните жени. [4]
Candida vulvovaginitis най-често започва на фона на ниския имунитет. Патогенът започва активно да се размножава, появяват се първите симптоми, дискомфорт, изхвърляне. [5]
Увеличаването на гъбичната инфекция най-често е свързано с:
- Със стрес;
- Обща дисбиоза, дисбаланс на диабет;
- Инфекциозно възпаление;
- С бременност други хормонални промени;
- С употребата на имуно-потискащи лекарства и антибиотици;
- С лоша диета яде много сладкиши;
- С наличието на хронични заболявания, които отслабват имунната защита на организма;
- С недостатъчна интимна хигиена, често използване на синтетични подложки и бельо с лошо качество.
Рискови фактори
Има редица фактори, които допринасят за развитието на вулвовагинит, но не действат като директни причини за патологичния процес. Такива фактори включват:
- Лошо спазване на правилата на интимната хигиена, ненавременна подмяна на бельо и абсорбиращи подложки;
- Безразборни сексуални отношения;
- Появата на обрив на памперсите в гънките на външните гениталии (например затлъстяване);
- Дерматологични заболявания (екзема, псориазис);
- Маточен пролапс, вагинален пролапс;
- Анални фисури, ректовагинални патологии, хемороиди;
- Абсцеси, карбункли и фурали, разположени в непосредствена близост до гениталиите;
- Периоди на интензивни хормонални скокове, включително бременност;
- Химиотерапия, антибиотична терапия, хормонална терапия;
- Лъчева терапия;
- Различни хронични заболявания на репродуктивните органи;
- Рязък спад на имунитета, продължителни инфекциозни патологии, туморни процеси, хирургични операции.
Пациентите с повтарящ се кандидален вулвовагинит, дефинирани като 4 или повече епизода на потвърден от културата кандидален вулвовагинит, имат предразполагащи генетични фактори, които ги правят податливи на повтарящи се гъбични инфекции. Тези фактори могат също да причинят предразположение към реакции на свръхчувствителност на Candida. [6]
Патогенеза
Кандидос вулвовагинитът е инфекциозно заболяване, засягащо вулвата и вагината. Процесът е провокиран от гъбички, подобни на дрожди, принадлежащи към рода Candida. Той засяга както жените на активна възраст за раждане, така и за момичета или жени в менопауза.
Патогенезата на развитието на кандидатен вулвовагинит е доста сложна и не е напълно разбрана. Кандида щамовете, които се откриват при пациенти с това заболяване или в носители на гъбична инфекция, имат същите биохимични параметри. Следователно може да се заключи, че значението на общото състояние на тялото в развитието на инфекциозния процес не е незначително.
Развитието продължава на етапи:
- Гъбична адхезия към лигавичната тъкан.
- Разпръскване на патогена през лигавичната тъкан.
- Проникване на гъбички в епителния слой чрез преодоляване на мембраната на лигавичния епител, по-нататъшно проникване в структурата на съединителната тъкан.
- Влизане на инфекцията в съдовата мрежа, разпространявайки я в други органи и системи.
Лекият ход на болестта може да спре на всеки един от тези етапи.
В повечето случаи са засегнати само повърхностните слоеве на вагиналния епител, но този процес може да продължи години. Промяната в баланса на микробиома може да предизвика обостряне на заболяването или да доведе до ремисия или възстановяване. [7]
Симптоми на кандидозния вулвовагинит
Независимо от провокиращите фактори, симптоматиката на кандидалния вулвовагинит почти винаги е еднаква и зависи само от етапа на гъбичния процес.
Острият ход на заболяването се характеризира с ярки прояви на интензивна възпалителна реакция. Първите признаци обикновено са представени от сърбеж и болезнени усещания, с тяхното усилване при уриниране или сексуален контакт, двигателна активност.
По време на предварителното изследване може да се забележи подуване на срамните устни, зачервяване на вулвата и вътрешните бедра или перинеум. Възможно е образуването на ерозии в областта на външните гениталии. Може да се появи невротична симптоматика, безсъние.
Изхвърлянията при кандидатен вулвовагинит могат да бъдат както изобилни, така и умерени, често от вида на „извараната маса“, по-рядко - воднисти, мътни-зелени, с неприятна миризма.
Пренебрегваните етапи на кандидатите могат да бъдат придружени от възходяща инфекция: Пациентите се намират на оофорит, ендометрит, салпингит и рецидиви се срещат под влияние дори на най-малката хипотермия или диетични грешки (консумация на сладкиши, пикантни подправки и т.н.).
Кандида вулвовагинит при деца
Candida vulvovaginitis при момичета под 18 години също се причинява от гъбички, подобни на дрожди от рода Candida. Основната причина за инфекция при новородени е инфекцията по време на раждането от майка на превозвача. По време на преминаването на бебето през рождения канал представители на гъбична флора се задържат върху кожата и лигавиците, които впоследствие започват да се размножават активно и се развиват. В допълнение, инфекцията е възможна, ако бебето се окъпа във вана, в която член на семейството с кандидоза преди това се измива.
В юношеството може да възникне кандидатен вулвовагинит на фона на интензивни хормонални промени.
В много случаи се наблюдава повишено умножение на гъбичната флора:
- С продължителна и хазарна антибиотична терапия;
- С рязък спад на имунитета, чести настинки;
- При захарен диабет, метаболитни нарушения, алергии, бронхиална астма;
- За чести храносмилателни дистрес;
- При недоносени бебета;
- При сухи, горещи условия;
- Живеещи в неблагоприятни санитарни и хигиенни условия.
Диагнозата на детето се поставя от педиатър въз основа на изследването и резултатите от лабораторната и инструменталната диагностика.
Кандида вулвовагинит при бременност
Интензивният растеж на гъбичната инфекция по време на бременност е доста често срещано явление. Най-често проблемът се открива в края на втория триместър или в началото на третия триместър. Важно е да се идентифицира болестта навреме и да я елиминира преди началото на труда, което ще помогне да се изключи развитието на усложнения, инфекция на бебето.
Рисковете от развитието на кандидатен вулвовагинит са значително по-високи при тези очакващи майки, които са имали кандидоза поне веднъж преди бременността.
Почти непосредствено от момента на зачеването, женското тяло претърпява значителни промени, които драстично влияят на работата на всички системи и органи. Хормоналният статус се променя, производството на полови хормони на жените се увеличава, имунната система се потиска, което по-специално трябва да контролира активността и съотношението на опортюнистичните микроорганизми. В допълнение, силните хормонални скокове променят баланса на микрофлората във влагалището, което значително увеличава чувствителността на жените към всички видове инфекции.
Ако бременна жена с кандидатен вулвовагинит се лекува своевременно и компетентно, няма рискове за нея или за бъдещото дете. Ако болестта ще прогресира и пациентът ще откаже лечението, страхувайки се да навреди на плода, последствията могат да бъдат доста неблагоприятни. Важно е да се осъзнае, че съвременната фармацевтика има голям брой лекарства, които са безопасни за употреба по време на бременност. Такива лекарства успешно се справят с инфекцията на Candida и не представляват заплаха за бъдещото дете.
Форми
Според вариантите на хода на хроничен кандидом вулвовагинит (продължава повече от три месеца), остър (по-малко от един месец) и субакутен вулвовагинит (работи от един до три месеца).
По естеството на курса се отличават на постоянен (постоянен курс) и повтарящ се кандидален вулвовагинит (протича с чести обостряния и ремисии).
В зависимост от етиологията, вулвовагинитът е не само кандидом, но и бактериален, и раздразнителен, алергичен, специфичен. Сред специфичните, туберкулозни, гонореални, сифилитични, сифилитични, трихомонадални и по-рядко вирусен вулвовагинит са най-често срещаните.
Също така отделно разграничете кандидозата, което е характерно за липсата на симптоми и откриването на гъби, подобни на дрожди, в малки количества по време на микробиологична диагноза.
Усложнения и последствия
Отначало, кандидатният вулвовагинит може да има неясна, ниско експресирана симптоматика, която е особено забележима по време на периоди на менструално кървене на фона на промените във вагиналната среда. Ако проблемът не се лекува, болестта ще прогресира. Рискът от развитие на всякакви усложнения се увеличава, като: например:
- Хиперемия на лигавиците в гениталната област;
- Образуването на микрофрактури, язви;
- Чести повтарящи се обостряния на кандидатен вулвовагинит;
- Разпространение на инфекция в близките тъкани и органи;
- Чести възпалителни процеси на репродуктивни и уринарни органи;
- Имунна слабост;
- Безплодие.
Неблагоприятни последици възникват, ако една жена игнорира лечението на това заболяване по време на бременност. Има редки случаи, когато гъбичната инфекция прониква в плацентарната мембрана, което води до вътрематочна инфекция на плода. Въпреки това, най-често бебетата са заразени с кандидоза по време на раждането, по време на прогресията през засегнатия раждащ канал.
Сложните форми на кандидатен вулвовагинит са опасни не само за бъдещото бебе, но и за самата жена. Масивната гъбична флора влияе негативно на състоянието на вагиналните тъкани, намалява показателите за тяхната здравина и еластичност. Следователно, в процеса на труд при пациенти с кандидатен вулвовагинит значително увеличават риска от тъканна травма, загуба на кръв и т.н.
В допълнение, заболяването допринася за началото и прогресирането на ерозивните вагинални и маточни процеси. Впоследствие ерозиите могат да причинят развитието на други патологии, включително тумори.
Страничните ефекти, които могат да възникнат при противогъбично лечение, включват коремна болка, гадене и повръщане, диария, метеорологичност, главоболие, нарушения на централната нервна система, мускулно-скелетни нарушения, обрив, алергични реакции, менструални неравности и алопеция. [8]
Диагностика на кандидозния вулвовагинит
Диагнозата на кандидалния вулвовагинит е доста сложен проблем, тъй като гъбичната флора, подобна на дрожди, и обикновено обитават тялото, а откриването на кандида на фона на липсата на симптоми не се превръща в индикация за прилагането на терапевтични мерки.
Важно е да се свърже цялостна диагностична схема с някои съображения:
- Наличието на симптоми на кандидални лезии на кожата и лигавиците;
- Микроскопско изследване с оцветяване с грам, откриване на масивен псевдомицелел и гъбични пъпки;
- Сеитба на секрети на хранителни среди, броене на образуващи колонии единици (при кандидатен вулвовагинит CFU е повече от 10³/ml);
- Оценка на модела на колонията и разликата в растежа на гъбичките;
- Откриване на патогена на Candida върху тъканите, върху които обикновено не трябва да бъде - например в белите дробове, урината, алкохола;
- Откриване на положителни хуморални и клетъчни имунореакции, положителни кожни тестове;
- Откриване на гъбична инфекция чрез биопсия съгласно специфична тъканна реакция.
По принцип диагнозата на кандидалния вулвовагинит се поставя чрез разглеждане на комбинираната клинична и лабораторна информация. Лабораторната диагноза обикновено включва следните тестове:
- Директни методи за откриване на кандида (микроскопия на естествен или оцветен намазка, култура върху подходяща среда, полимеразна верижна реакция с откриване на ДНК на патологичния агент); [9]
- Индиректни методи за откриване на кандида (серологични техники IgG, IgM).
"Златният стандарт" се счита за метод на диагнозата на културата. Тя позволява както да се открие гъбична инфекция, така и да се определи неговият брой и чувствителност към противогъбични лекарства. Важно е да се вземе предвид, че в този случай за положителен резултат е необходимо да се спазва всички преданалитични препоръки. [10]
Инструменталната диагностика се представя най-често:
- Традиционно изследване на стола, вагиноскопия (в педиатрия), цервикоскопия;
- Колпоскопия;
- Тазов ултразвук.
Диференциална диагноза
В хода на диференциалната диагноза лекарят уточнява естеството на заболяването (гъбичен, микробен, вирусен, алергичен, специфичен вулвовагинит и др.).
За да се изключат различни възпалителни процеси, засягащи матката и придатъците, се извършва ултразвукова диагностика на тазовите органи.
При хроничен повтарящ се вулвовагинит може да изисква консултация на специалисти от тесен профил, като алерголог, ендокринолог, дерматовенролог, уролог, хирург, фтизиатър и др.
В наши дни все повече се използват експресни диагностични методи, които позволяват точното определяне на гъбичния щам в най-краткото възможно време. За тази цел се използват готови тестови системи, които имат благоприятна среда за растеж на гъбична флора. Използването на експресни методи се счита за доста обещаваща посока, която не изисква голям период от време. Независимо от това, резултатите от такава диагностика не дават представа за свързаните видове микроорганизми.
Ако говорим за тежък повтарящ се кандидален вулвовагинит, възникващ на фона на подчертани имунни разстройства, понякога се практикува да се оцени титърът на антителата към патогените на Candida в серума. Въпреки че тази техника не е достатъчно точна, резултатите (както положителни, така и отрицателни) често са неверни.
Проблемът се усложнява от факта, че в повече от 80% от случаите причинителният агент на повтарящата се патология е смесена гъбична (Candida) флора, резистентна към най-често срещаните противогъбични лекарства.
Към кого да се свържете?
Лечение на кандидозния вулвовагинит
Острият кандидом вулвовагинит се лекува с противогъбични средства. Тъй като повечето случаи на кандидатен вулвовагинит са вторични за видовете C albicans, а C albicans не показва резистентност към азолни противогъбични, тези лекарства са лекарствата по избор. [11]
Сложна експозиция - Това е основната задача за лекаря. Стандартно предписани противогъбични средства под формата на супозитории, таблетки, вагинални мехлеми.
Най-често срещаните лекарства за кандидатен вулвовагинит:
- Пимафуцинът е най-новото лекарство, одобрено за употреба по време на бременност и кърмене.
- Livarol - вагинални супозитории, противопоказани в ранните етапи на бременността.
- Микозонът е противогъбично средство под формата на вагинални супозитории, вагинален крем.
- Gyno-Pevaril е лекарство на базата на еконазол, има способността да прониква дълбоко в тъканите, инхибира развитието на гъбична инфекция. Сред възможните странични ефекти на вагиналните супозитории: дразнене на лигавицата, изгаряне.
- Zalain - Свещ се използва веднъж, поставен дълбоко във влагалището, преди да си ляга. Разрешено е да се прилага отново Zalain след 1 седмица.
- Клотримазол е често срещано лекарство с изразена антибактериална, противогъбична и противовъзпалителна активност. Клотримазол не се предписва през първия триместър на бременността.
- Diflucan, Fluconazole, Fucis, Flucostat - приемайте веднъж на ден в размер на 150 mg. При рецидиви е възможно периодично да се повтаря месечен прием от 150 mg. Общата продължителност на терапията варира в рамките на 4-12 месеца. Възможни са странични ефекти под формата на замаяност, гадене, главоболие.
Противогъбичните средства могат да се прилагат по няколко метода, включително единична перорална доза флуконазол 150 mg или терконазол, прилагана интравагинално веднъж, или като множество схеми на дозиране за 3 до 7 дни, които се предлагат без рецепта. Тези опции са еднакво ефективни при пациенти с неусложнено заболяване (например имунокомпетентен статус или не повтарящ се кандидален вулвовагинит). По този начин решенията за лечение могат да се основават на разходи, предпочитания на пациента и лекарствени взаимодействия. При пациенти, които не реагират на лечението, може да се наложи културата да търси други видове Candida, често устойчиви на стандартна терапия. [12]
При сложен кандидатен вулвовагинит, включително пациенти с имуносупресия или повтаряща се инфекция, удължени режими на лечение като интравагинална терапия на азол в продължение на най-малко 1 седмица или перорално лечение с флуконазол в доза от 150 mg (бъбречно коригирана CRCL & lt; 50 ml/min.)) Веднъж на всеки 3 дни в продължение на 3 доза. Пациентите с повтарящ се кандидален вулвовагинит могат да се възползват от потискаща терапия с перорален флуконазол седмично в продължение на 6 месеца. Оралните противогъбични средства обаче не трябва да се прилагат на бременни жени. За такива пациенти се препоръчва 7-дневен курс на интравагинално лечение. Флуконазол се счита за безопасен за кърмещи жени. [13] Нефармакологична терапия (например, интравагинална или перорална терапия с кисело мляко, интравагинално прилагане на чесън или спритриране) не е ефективна.
Междувременно лекарството за избор при лечението на кандидален вулвовагинит е итраконазол, силно активно противогъбично лекарство, което действа, включително на щамовете, които не показват чувствителност към флуконазол. Под въздействието на итраконазол гъбичната клетка умира, възниква възстановяване. Лекарството е представено от активния метаболит хидрокситраконазол, удължавайки терапевтичната активност дори след приключване на лекарството. Активните вещества се концентрират в тъканите на гениталните органи 4 пъти повече, отколкото в кръвта.
Итраконазол се предписва при остър кандидом вулвовагинит:
- 200 mg два пъти на ден (курс - 1 ден);
- 200 mg веднъж на ден (курс - 3 дни).
Итраконазол се използва за рецидив на хроничен кандидом вулвовагинит:
- 200 mg дневно в продължение на една седмица на фона на местните методи на лечение, както и 200 mg в първия ден на месечния цикъл за няколко месеца (до шест месеца);
- Сексуалният партньор също се лекува едновременно.
Физиотерапевтично лечение
Следните методи за физическа терапия могат да се използват при лечението на персистиращ кандидом вулвовагинит:
- Лазерната терапия - има противовъзпалителни и аналгетични ефекти, засилва локалния имунитет, подобрява кръвообращението в тъканите и тазовите органи.
- Магнитотерапията - елиминира синдрома на болката, помага да се отърве от инфекциозни и възпалителни процеси в репродуктивната система, ускорява възстановяването на болни и увредени тъкани.
- Ултрафонофореза - Увеличава пропускливостта на тъканите, подобрява проникването на лекарството до фокуса на възпалението.
- Ултразвуковата терапия - елиминира болката, блокира развитието на възпалителна реакция, подобрява локалната кръвообращение.
Физиотерапевтичните процедури са безопасни, не са придружени от странични ефекти, добре допълват основното лечение.
Билково лечение
Често се използват народни методи за лечение, както за кандидоза, така и за други видове вулвовагинит. Те използват главно отвари и инфузии на различни лечебни растения. Сред най-популярните рецепти са следните:
- Отвара за устно приемане (дъбова кора, листа от коприва, ерго, лечебен календула и др.). Системното използване на такива отвари помага за укрепване на защитните сили на тялото, подобряване на защитните свойства на лигавиците.
- Лайка, календула и инфузии на градински чай за пелена и спритриране. Тези растения имат противовъзпалителен и противогъбичен ефект.
Ако говорим за пренебрегван вулвовагинит, както и за атрофични промени в лигавиците, тогава тук не се препоръчва използването на билки, тъй като такова лечение няма да е достатъчно. Важно е своевременно да се консултирате с лекарите и да се подлагате на пълноценна терапия срещу Кандида и тонична.
Предотвратяване
Превантивните мерки включват внимателно придържане към препоръките за интимната хигиена (особено при наличието на затлъстяване, при високи температури в стаята), навременна подмяна на бельо и санитарни подложки, носене на бельо, изработена от естествени материи. Важно е да се вземе предвид, че синтетичните тъкани не осигуряват нормално „дишане“ на кожата, допринасят за повишена концентрация на потта, което създава благоприятни условия за растежа на патогенната флора.
Желателно е да се изключат процъфтяващите сексуални отношения, да не практикуват незащитен секс (особено с случайни партньори).
Важно е да ядете здравословно качество на храната и да контролирате телесното тегло. Диетата трябва да бъде обогатена със зеленчукови продукти (зелени, зеленчуци, горски плодове и плодове), ферментирали млечни продукти, зърнени култури. Не консумирайте големи количества печива, сладкиши, животински мазнини и пикантни подправки.
Всяко лекарство (включително хормонална контрацепция) не трябва да се приема без първо консултиране на лекар. Ако сте склонни към гъбични инфекции, трябва да информирате Вашия лекар.
В никакъв случай не трябва да се злоупотребяват със спрейове, да ги „предписват“ на себе си. Честите и хаотични спрейове водят до измиване на полезни микроорганизми от вагиналната лигавица, както и до прекъсването на здравословния бактериален баланс.
Препоръчва се редовно да посещавате вашия гинеколог за превантивни прегледи.
Прогноза
С навременна диагностика и лечение прогнозата на заболяването може да се счита за благоприятна. Въпреки подходящото лечение, рецидивите са сравнително често срещани и се оценяват на между 14% и 28% при здрави индивиди. [14] Най-често рецидив на заболяването се дължи на персистиращи вагинални микроорганизми или ендогенна повторна инфекция с идентично щам на кандида. По-рядко болестта може да бъде причинена от нов щам на кандида. Рецидивите могат да бъдат предизвикани от употреба на антибиотици, сексуална активност или диетични фактори. Генетичното предразположение може също да повлияе на риска на човек от рецидив.
Работата върху нови терапии, използващи по-рано известни противогъбични агенти с достатъчен спектър от активност, оценявайки възможностите на едновременно влияние върху инфекциозните агенти и всички вероятни фокуси на инфекция за предотвратяване на рецидиви е важна задача на медицината.
Квалифицираното лечение обикновено е ефективно. След лаборатория и инструментален преглед лекарят предписва подходящи лекарства, дава препоръки за хигиената и начина на живот. Кандидос вулвовагинитът се лекува по-добре в началните етапи на развитие, така че е по-добре да потърсите медицинска помощ при първите симптоми. Това ще избегне сериозни усложнения, ще предотврати прехода към хроничен курс на процеса.

